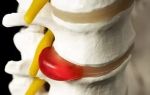
Дегенеративные заболевания позвоночника не всегда сопровождаются изолированным поражением его структур – со временем патология выходит за их пределы. В первую очередь изменения касаются мягких тканей, которые также подвергаются деформации. При этом патологические процессы могут достаточно длительно протекать незаметно для человека, нередко проявляясь уже в запущенной стадии.
Такое положение не характерно для остеохондроза шейного или поясничного отдела – симптомы при этой локализации появляются относительно рано.
А вот поражение грудного сегмента, благодаря поддерживающей силе грудной клетки, практически в 90% случаев развивается без каких-либо клинических проявлений на ранней стадии.
Симптомы возникают уже при выраженных изменениях в позвоночном столбе, когда профилактические мероприятия становятся неэффективными.
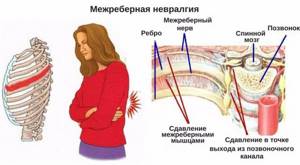
Ведущим признаком обычно становится межреберная невралгия – для остеохондроза грудного отдела в основном характерны неврологические проявления. Поэтому основой его лечения становится борьба с болевым синдромом. Эффективное устранение неприятных ощущений позволит вернуть пациенту привычный уровень его активности.
Механизм формирования
Так как позвонки в грудном отделе хорошо стабилизированы благодаря эластичному каркасу из рёбер, то слабым местом становятся уже не межпозвоночные диски. Патологический процесс выбирает наименее устойчивый к нагрузкам участок – суставы между поперечными отростками, и рёберно-позвоночные соединения:
- Хроническая и однообразная чрезмерная нагрузка приводит к нарушению процессов восстановления в указанных сочленениях.
- Преобладание механизмов разрушения запускает в них формирование артроза – дегенеративного поражения суставного хряща.
- Развитие нестабильности в соединениях приводит к вовлечению в патологию мягких тканей – связок и мышц, окружающих суставы.
- Хроническое течение воспаления приводит к появлению первых симптомов – дискомфорта при движениях. Но их слабая интенсивность практически не ограничивает подвижность позвоночника и грудной клетки.
- Со временем артроз приводит к выраженной деформации суставов, что приводит к уменьшению подвижности в них. На этом этапе обычно наблюдается сочетание остеохондроза с межреберной невралгией.
- Прогрессирование болезни завершается финальной стадией, сопровождающейся развитием анкилоза (полного замыкания) рёберно-позвоночных суставов.
Выбор метода лечения полностью зависит от выраженности проявлений – насколько они ограничивают повседневную и профессиональную деятельность человека.
Симптомы
В своём развитии межреберный остеохондроз проходит несколько последовательных стадий, границу между которыми обозначают неврологические расстройства. Именно поражение определённых групп нервов вызывает резкое или постепенное изменение клинической картины:
- Самый первый этап вызван рефлекторными нарушениями – подвижность в рёберно-позвоночных соединениях ещё не нарушена. Поэтому на первый план выходит слабо локализованный болевой синдром, связанный с раздражением отдельных нервных окончаний.
- На втором этапе уже наблюдается снижение двигательной функции в этих суставах, что приводит к механическому воздействию на определённые нервы. И остеохондроз уже начинает сопровождаться характерной межрёберной невралгией.
- Третий период заболевания обусловлен формированием выраженного артроза в сочленениях, сопровождающегося давлением на весь нервный корешок. При этом болевой синдром выходит за пределы спины и грудной клетки, отражаясь на работе внутренних органов.
Для удобства все внешние проявления грудного остеохондроза разделены на ранние и поздние, что чётко определяет грань между некоторыми методами его лечения.
Ранние
Эту группу симптомов можно условно назвать рефлекторными, так как их возникновение связано лишь с опосредованным воздействием на нервные корешки. Деформация межпозвоночных соединений ещё имеет обратимый характер, вызывая следующие признаки заболевания:
- Болезнь никогда не начинается с болевых ощущений – первым проявлением всегда становится дискомфорт в области между лопатками. При движениях он полностью исчезает, появляясь лишь при однообразной нагрузке либо длительной вынужденной позе.
- Со временем также в межлопаточной области возникает крепитация в межпозвоночных суставах – хруст, возникающий при резких движениях или потягивании.
- Болевой синдром развивается постепенно – обычно неприятные ощущения носят постоянный, ноющий или тянущий характер. Максимальная их выраженность опять же определяется между лопатками.
- И остеохондроз на ранней стадии обычно завершается формированием межреберной невралгии – резких простреливающих болей, распространяющихся при движениях и дыхании вдоль боковой поверхности грудной клетки.
В этом периоде заболевания стандартом помощи являются консервативные мероприятия – медикаменты и процедуры физиотерапии, предотвращающие прогрессирование болезни.
Поздние
Деформация рёберно-позвоночных соединений приводит не только к ограничению подвижности в них, но и к механическому давлению на нервные корешки. Так как последние содержат волокна, идущие к внутренним органам, то клиническая картина становится разнообразнее:
- Болевые ощущения между лопатками и межрёберные невралгии приобретают постоянный характер – они сохраняют высокую интенсивность как при движениях, так и в покое.
- Отмечаются косвенные признаки снижения подвижности грудной клетки – чувство затруднения или дискомфорта при вдохе, одышка при обычной нагрузке.
- Межреберный остеохондроз преимущественно верхних позвонков обычно сопровождается кардиалгией – болью в области сердца. Многие больные принимают её за приступ стенокардии. Она отличается от него колющим характером, возникает преимущественно при резких движениях, усиливается при вдохе.
- Поражение нижних позвонков осложняется неврологическими симптомами со стороны пищеварительной и мочевыделительной системы. Типичными являются ложные печёночные и почечные колики – резкие, приступообразные боли в груди с правой стороны или пояснице, соответственно.
Даже на этой стадии сейчас крайне редко производится хирургическое лечение межреберного остеохондроза – симптомы удаётся скорректировать и современными консервативными методами.
Помощь
Хирургическое вмешательство при остеохондрозе является крайней мерой, поэтому используется менее чем у 1% больных даже на поздних стадиях. Чтобы чётко определить границу между традиционными и радикальными методами лечения, следует выделить группу абсолютных показаний к проведению операций:
- Неэффективность консервативной терапии на протяжении не менее 4 недель. При этом на фоне регулярного лечения не удаётся устранить болевой синдром, или хотя бы уменьшить его интенсивность.
- При сочетании клинически выраженного остеохондроза с грыжей межпозвоночного диска в грудном отделе. Важно, чтобы эти два состояния не протекали параллельно, а именно взаимно ухудшали течение друг друга.
- Хронические заболевания внутренних органов, обострение или ухудшение течения которых связано с проявлениями запущенного остеохондроза.
В остальных случаях показано проведение только консервативной терапии, направленной на устранение или ослабление неприятных ощущений.
Медикаменты
Так как болевой синдром при остеохондрозе складывается из нескольких компонентов, то и устранять его требуется с помощью комбинированной терапии. В стандартную схему обычно входят следующие группы лекарств:
- Обязательно назначаются нестероидные противовоспалительные средства (НПВС), останавливающие течение дегенеративных процессов в межпозвоночных суставах. Начинается лечение обычно с короткого курса уколов (Диклофенак, Кетопрофен), после чего пациент ещё около недели принимает поддерживающую дозу в форме таблеток.
- Также применяются миорелаксанты (Мидокалм, Сирдалуд) – средства, устраняющие патологический спазм мускулов вокруг очага поражения. Их приём начинается одновременно с НПВС, а после отмены последних продолжается ещё несколько недель.
- Дополнительно пациент получает уколы витаминов – тиамина, пиридоксина и цианокобаламина (Мильгамма и аналоги).
- При повышенной тревожности назначаются растительные седативные препараты, которые обладают успокаивающим действием, косвенно также влияя на болевой синдром.
Проявления грудного остеохондроза редко уходят быстро – даже на фоне полноценной терапии наблюдается их постепенное исчезновение в течение нескольких дней.
Физиотерапия
Процедуры для полноценного устранения симптомов проводятся в два этапа, имеющих различное действие на патологический процесс. Начинаются они обычно с пассивных методов, назначаемых одновременно с курсом обезболивающих препаратов:
- Основной процедурой на первом этапе становится вытяжение – в настоящее время используется его подводный вариант с использованием специальных ванн. Параллельно применяется электрофорез или фонофорез с новокаином и хлоридом кальция, обеспечивающий местное обезболивающее действие.
- Во втором периоде (после устранения болевого синдрома) список процедур расширяется – в него включается ультразвуковая и УВЧ-терапия, индуктотермия, магнитотерапия и лазер на межлопаточную область.
- По возможности – обычно в условиях санатория – применяется бальнеотерапия – радоновые и соляно-хвойные ванны не только обеспечивают коррекцию симптомов, но и улучшают общее самочувствие.
Спорным является вопрос о необходимости проведения сеансов массажа – в отдельных случаях эта процедура способствовала возвращению болей. Поэтому лучше заменить её инструментальным вариантом – локальным гидромассажем.
Операции
В отдельных случаях консервативная терапия сразу или со временем показывает свою неэффективность. Тогда для коррекции симптомов проводятся разнообразные хирургические вмешательства:
- Первая группа вмешательств обеспечивает декомпрессию – освобождение – сдавленного нервного корешка. Для этого удаляются деформированные участки кости, а также мягких тканей, которые осуществляют механическое воздействие на него в покое и при движениях.
- Вторая группа операций включает в себя разнообразные варианты протезирования – замены поражённых участков натуральными или искусственными протезами. Обычно такие вмешательства проводятся при сочетании остеохондроза с межпозвоночной грыжей, что позволяет одновременно провести коррекцию сразу двух заболеваний.
Из-за соединений грудных позвонков с рёбрами доступ к их боковым поверхностям существенно ограничен. Такие анатомические особенности усложняют проведение крупных операций, сокращая хирургу поле для деятельности. Это и определяет в итоге низкий процент хирургического лечения в общей структуре помощи пациентам с грудным остеохондрозом.
Источник: http://MoySkelet.ru/bolezni/osteoxondroz/mezhrebernaya-nevralgiya-i-osteoxondroz-simptomy.html
Межреберный хондроз: симптомы, лечение, как связано с остеохондрозом рёбер
Межреберный хондроз – одно из проявлений остеохондроза, затрагивающее грудной отдел позвоночного столба.
Сопровождается постепенной дистрофией межпозвоночных дисков и патологическими изменениями, поражающими межпозвоночные связки и суставы. В группу риска попадают люди старших возрастных групп.
Наблюдается развитие межреберной невралгии и развитие болевых импульсов, иррадирующих в отдельные части ребер, вдоль пораженных нервных окончаний.
Если возникают симптомы межреберного остеохондроза, лечение может подбирать только врач после проведения диагностики и очного осмотра пациента.
Понятие о межреберном остеохондрозе
Пациенты склонны путать характерное проявление межреберного остеохондроза с болью в сердце и часто обращаются за консультацией к врачам-кардиологам. После проведения комплексного обследования удается дифференцировать хондроз с сердечно-сосудистыми нарушениями и поставить точный диагноз.
Межреберный остеохондроз развивается редко и требует незамедлительной консультации специалиста для подбора соответствующей стратегии лечения.
Для грудного отдела позвоночного столба характерна небольшая подвижность и интенсивные нагрузки. Опасность заключается в том, что характерные проявления в виде болей или ограничений подвижность отсутствуют на протяжении длительного времени.
Часто врачи выявляют межреберный остеохондроз на последних стадиях, трудно поддающихся лечению.
Механизм формирования
Заболевание оказывает воздействие на те участки грудного отдела позвоночника, которые менее устойчивы к нагрузкам.
Механизм развития болезни формируется следующим образом:
- регулярные, интенсивные физические перенапряжения провоцируют нарушение нормального функционирования реберно-позвоночных соединений. При этом также нарушены восстановительные функции.
- По мере прогрессирования болезни развивается артроз, при котором поражаются суставные хрящи.
- К патологическому процессу присоединяются связки, мышцы и окружающие реберно-позвоночные соединения, суставы.
- Воспалительный процесс приобретает хроническое течение, у пациента возникают первые жалобы на развитие неприятных ощущений в области грудины. Из-за того, что данный отдел позвоночного столба наименее подвижен, жалобы на нарушения подвижности, характерные для остеохондрозов, – отсутствуют.
- Прогрессирование артроза приводит к тому, что суставы постепенно деформируются и утрачивают подвижность.
- К остеохондрозу присоединяется межреберная невралгия.
Отсутствие своевременной помощи приводит к последнему этапу формирования патологи – развитию анкилозов.
При данном состоянии сустав полностью обездвиживается из-за формирования костных, фиброзных или хрящевых сращений суставного конца сочленяющего кости.
Симптомы
Симптомы межреберного остеохондроза проявляются в зависимости от стадии развития болезни, наличия сопутствующих осложнений.
Одно из наиболее характерных проявлений – развитие межреберной невралгии, при которой у пациентов возникают жалобы на:
- болевые импульсы различной степени выраженности.
- Изменение окраски кожных покровов в месте поражения: гиперемия, бледность, пятна, пигментация.
- Повышенное потоотделение в момент приступа невралгии.
- По ходу пораженных нервов могут возникать характерные подергивания.
- Возникают жалобы на чувство мурашек, нарушения чувствительность кожных покровов в месте поражения.
- Колющую боль, сопровождающуюся чувством жжения.
- Невралгия может быть схожа с болью, возникающей при сердечных приступах.
- Боль усиливается, если пациент начинает дышать глубже.
Болевой импульс может быть колющим, ноющим или сжимающим. Часто пациент описывает боль следующим образом: разлитая, четкая локализация отсутствует, может усиливаться по направлению к позвоночнику, а также при любых физических нагрузках.
Болевые ощущения могут отдавать в лопаточную область, становятся более интенсивными, если пациент чихает, смеется, меняет положение тела. Если невралгия развивается с левой стороны, ее необходимо дифференцировать с приступом стенокардии.
Ранние
На раннем этапе возникают рефлекторные симптомы, а патологический процесс отличается обратимым характером.
У пациентов возникают жалобы на:
- чувство дискомфорта, возникающее в межлопаточной области. Двигательная активность способствует уменьшению неприятных ощущений, которые могут снова обостряться при длительных статических нагрузках.
- Резкие движения и потягивания приводят к характерному хрусту.
- Со временем боль беспокоит пациента постоянно, отличается ноющим или тянущим характером.
Конечным этапом ранней стадии межреберного остеохондроза является развитие межреберной невралгии: возникают жалобы на резкую, простреливающую боль. На раннем этапе задействуют консервативные методы лечения в виде медикаментов, физиотерапии, ЛФК.
Поздние
По мере прогрессирования межреберного хондроза возникают такие симптомы:
- интенсивная, регулярная боль в межлопаточной области, которая не проходит, если пациент находится в состоянии покоя.
- Затруднено дыхание, возникает дискомфорт во время вдоха, развивается одышка.
- Возникает боль в сердце, которую склонны путать со стенокардией.
- Если поражены нижние позвонки, возникает резкая, приступообразная боль в области правого подреберья или поясницы.
Даже при проявлении поздних признаков радикальные методы лечения задействуют редко и отдают предпочтение консервативной терапии.
Видео
Межреберная невралгия
Диагностика
Для своевременного выявления межреберного остеохондроза при первых симптомах нарушений рекомендовано обращаться к врачу-невропатологу или терапевту. Специалист проводит очный осмотр, опрашивает пациента, осуществляет сбор анамнеза, уточняет, какие факторы приводят к усилению проявлений нарушений. Рекомендовано комплексное обследование:
- рентгенография грудного отдела позвоночника.
- Проведение ультразвукового исследования.
- Компьютерная томография.
- Проведение электроспондилографии, позволяющей детально исследовать состояние позвоночника.
- По мере необходимости, также рекомендуют миелографию, при помощи которой можно исследовать спинной мозг.
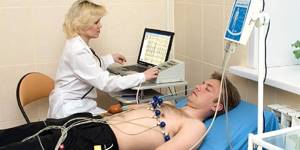
Для дифференцирования хондроза с сердечно-сосудистыми патологиями рекомендуют ЭКГ.
Как вылечить?
Лечение межреберного остеохондроза требует комплексного подхода и точного соблюдения всех рекомендаций врача. Основными целями лечения является устранение дискомфорта, болевых ощущений, мышечного напряжения в спине, профилактика развития воспалительного процесса, нормализация обменных процессов в области пораженных тканей.
Врачи рекомендуют медикаментозную терапию, физиопроцедуры, массаж, ЛФК, средства народной медицины. Если консервативное лечение не оказывает эффекта, то схемы терапии пересматривают.
Медикаменты
Лекарственные препараты являются средствами симптоматической терапии, которые уменьшают боль и восстанавливают подвижность.
Базисная схема лечения включает применение следующих групп медикаментов: нестероидных противовоспалительных средств, анальгетиков, витаминов группы В, миорелаксантов, средств, устраняющих нарушение кровоснабжения.
Описанные препараты используют как для внутреннего приема, так и для инъекционного введения, а также наружного нанесения. При интенсивной боли могут быть задействованы новокаиновые блокады, также назначают кортикостероиды.
Подбор подходящих средств для устранения симптомов межреберного остеохондроза осуществляют врач индивидуально для каждого пациента. Дозировку, кратность и длительность использования лекарств определяют согласно результатам комплексного исследования.
Физиотерапия
Элементы физиотерапии рекомендуют совместно с использованием обезболивающих лекарств. Процедуры назначают в несколько этапов и подбирают индивидуально для каждого пациента:
- основа физиолечения – вытяжение позвоночника в подводных условиях с дополнительным задействованием электрофореза.
- После того как удалось устранить болевые импульсы, рекомендуют УВЧ, лазерное и магнитное лечение, индуктометрию в межлопаточной области.
На последнем этапе рекомендовано санаторно-курортное лечение с задействованием радоновых, хвойных и соляных ванн.
Гимнастика
Межреберный остеохондроз требует умеренных физических нагрузок на позвоночник: гимнастики, занятий йогой, плаванием.
Физические упражнения способствуют укреплению мышечного корсета, устранению болевого синдрома при грудном хондрозе.
Выполнение упражнений противопоказано в период обострения. Подбор подходящего комплекса следует доверить врачу-реабилитологу. Если занятия сопровождаются болью, дискомфортом и ухудшением общего самочувствия, их следует на время прекратить.
Массаж
Если выявлен остеохондроз в ребрах, рекомендован курс лечебного массажа. Следует помнить, что разогревающие массажи, растирания и мануальные техники противопоказаны при обострении невралгии.
Подобные методы терапии можно задействовать только вне обострений, по рекомендации и под присмотром врача. Ряд специалистов рекомендуют заменить классические техники на инструментальные варианты в виде локального гидромассажа.
Рефлексотерапия
Рефлексотерапия способствует расслаблению напряженных мышц, нормализации кровообращения, восстановлению обменных процессов в поврежденных тканях.
Иглоукалывание является эффективной методикой, которую задействуют для устранения болевых импульсов при межреберной невралгии.
Хирургическое вмешательство
Если поставлен диагноз «межреберный остеохондроз», проведение хирургического вмешательства осуществляют только по объективным показаниям:
- при неэффективности консервативного лечения.
- Если остеохондроз сочетается с грыжами межпозвоночных дисков грудного отдела позвоночника.
- При обострении хронических болезней, поражающих внутренние органы: если нарушение спровоцировано прогрессированием остеохондроза.
В процессе операции врач осуществляет декомпрессию и высвобождает сдавленные нервные корешки, попутно удаляя пораженные мягкие и костные ткани.
Также показана процедура протезирования, в процессе которой врач заменяет пораженный участок искусственным протезом.
Народная медицина
Средства народной медицины можно использовать только после согласования с доктором.
Наиболее эффективными являются:
- средства на основе продуктов пчеловодства, которые используют для приготовления растираний и компрессов.
- Соляные растворы, которые прикладывают к пораженному участку и утепляют.
- Семена льна, которые следует проварить и прикладывать к грудной клетке в виде компрессов.
- Втирание сока черной редьки, лопуха и хрена в качестве средства от боли.
Средства народного лечения являются вспомогательными и не могут быть использованы в качестве замены базисной терапии.
Помощь в период обострения
Важно знать, как оказать первую помощь, если у пациента обострился межреберный хондроз и возникла невралгия.
Основная задача – устранить болевые импульсы и для этого используют:
- пластыри с обезболивающими компонентами: Версатис.
- НПВП для инъекционного введения: Мовалис, Кетонал.
- Локальное нанесение кремов и мазей на основе пчелиного или змеиного яда: Апизартрона, Випросала.
- Ни в коем случае нельзя наносить на грудную клетку мази, кремы и гели с выраженным согревающим действием (от применения Финалгона, Капсикама следует отказаться).
- Целесообразно использование препаратов с отвлекающим, охлаждающим действием: Долобене, мятного масла.
- При интенсивной боли показано использование успокоительных препаратов: Ново-Пассита, Глицина, Персена.
Прежде, чем использовать лекарства с обезболивающим действием необходимо дифференцировать остеохондроз от сердечного приступа или стенокардии.
Осложнения
Если пациенту не оказана своевременная помощь, повышается вероятность развития осложнений:
- грыж межпозвоночных дисков в грудном отделе позвоночника.
- Спондилеза, сопровождающегося остеофитами.
- Болезни Бехтерева.
- Поражения нервных волокон.
- Травматических поражений позвоночника.
- Невралгии и нейропатии.
При тяжелом течении болезни возможны деформации в грудном отделе позвоночника.
Профилактика
Для того, чтобы предотвратить межреберный хондроз, важно соблюдать такие советы:
- отдавать предпочтение умеренным физическим нагрузкам.
- Следить за рационом питания.
- Отказаться от вредных привычек.
Помимо прочего, будет лучшим воздерживаться от чрезмерного физического напряжения позвоночного столба.
При первых признаках нарушений воздерживаться от самолечения и обращаться за помощью к опытным, квалифицированным специалистам.
Источник: https://SkeletOpora.ru/drugie-bolezni/mezhrebernyj-hondroz-simptomy
Межреберный остеохондроз: симптомы и лечение недуга
Межреберный остеохондроз – это проявление симптомов невралгии, вызванной течением остеохондроза позвоночника. Это заболевание возникает как результат защемления или раздражения нервных отростков, проходящих между ребер. В данном случае невралгия – один из симптомов остеохондроза, лечение которого должно быть комплексным, в том числе направленным на ее устранение.
Почему развивается: факторы риска
Межреберная невралгия и остеохондроз грудного отдела позвоночника могут считаться одним заболеванием. Невралгия развивается вследствие течения остеохондроза грудного отдела позвоночника.
Дегенеративно-дистрофические процессы в позвонках провоцируют разрастание костной ткани, вследствие чего происходит защемление нервных окончаний.
Определить точную локализацию межреберного остеохондроза самостоятельно достаточно трудно, т. к. боль носит опоясывающий характер.
Основные причины проявления межреберного остеохондроза:
- Травмы грудного отдела позвоночника.
- Недостаточность физических нагрузок.
- Вирусные и инфекционные заболевания.
- Стресс, эмоциональное и физическое переутомление.
- Сквозняки.
- Заболевания эндокринной системы.
Предшественник остеохондроза – сколиоз, вызванный сутулостью.
Поражение остеохондрозом грудного отдела позвоночника по сравнению с другими его отделами происходит реже всего. Это связано с тем, что наибольшая нагрузка приходится на шейный и поясничный отделы. Межреберный остеохондроз чаще всего возникает у людей с малоподвижным образом жизни: у офисных сотрудников, студентов. Предшественник данного заболевания – сколиоз, вызванный сутулостью.
Характерная симптоматика, указывающая на недуг
Основной признак протекающего межреберного остеохондроза – сильная опоясывающая боль. Она может ощущаться как покалывание, жжение или сдавливание. Усиление боли происходит при вдохе или другом расширении грудной клетки – чихании, смехе, кашле. Часто боль вынуждает пациентов вдыхать воздух небольшими «глотками» – таким образом ощущения от межреберного остеохондроза практически исчезают.
Основной признак протекающего межреберного остеохондроза – сильная опоясывающая боль.
Другие симптомы межреберного остеохондроза:
- Повышение потоотделения.
- Покраснение кожи в местах проявления болевого синдрома.
- Подергивание мышц между ребер.
- Тошнота, иногда переходящая в рвоту.
- Местное онемение, появление мурашек.
О начале межреберного остеохондроза сигнализирует дискомфорт между лопаток, у позвоночника, проявляющийся при длительном статичном положении или при однообразной нагрузке.
Затем возникает хруст при потягивании, резких движениях. Постепенно появляется ноющая боль, которая становится все более выраженной.
Окончательное проявление межреберной невралгии – острая опоясывающая боль, типичная для невралгии.
О начале межреберного остеохондроза сигнализирует дискомфорт между лопаток.
Значительно более остро ощущаются симптомы поздней стадии болезни. В этом случае межреберный хондроз проявляется болью даже при отсутствии движения, наблюдаются затруднение дыхания, одышка, ложные печеночные и легочные колики. Боли от межреберной невралгии могут отдавать в сердце – так проявляется кардиалгия.
Диагностика и отличия от схожих проявлений
Диагностика межреберного остеохондроза может носить достаточно обширный характер, т. к. высока вероятность ошибочного диагноза. Пациенты часто принимают межреберный хондроз за другие заболевания со схожими симптомами. Важно уметь отличить невралгию от следующих заболеваний:
- Стенокардия. Боль длится около четверти часа, не меняет интенсивности при физических нагрузках, усиливается при глубоком вдохе.
- Инфаркт миокарда. Сопровождается повышенной тревожностью, страхом смерти, бледностью кожных покровов, липким потом. Боль постоянная.
- Приступ ишемической болезни сердца. Ноющая боль, отдающая в левую руку, плечо или челюсть.
- Сухой или выпотной перикардит. Ноющая, тупая боль, состояние облегчается при наклоне вперед.
- Острый панкреатит. Холодный пот, бледность кожных покровов, незначительное улучшение состояния в согнутом положении.
- Язва желудка и 12-перстной кишки. Очень сильная боль, сменяющаяся относительным состоянием покоя.
- Рефлюкс. Тянущий характер болевых ощущений, их усиление при глотании.
- Переломы ребер и позвонков. Место перелома определяется пальпацией.
МРТ — один из самых информативных видов диагностики остеохондроза.
После исключения всех вышеперечисленных болезней и сбора анамнеза врач определяет необходимые для пациента методы диагностики.
Более информативными видами исследования для определения межреберного остеохондроза являются магнитно-резонансная томография (МРТ), компьютерная томография (КТ), электроспондилография.
Для полной картины состояния пациента дополнительно назначается проведение электрокардиограммы.
Методы лечения: список эффективных действий
Лечение межреберного остеохондроза варьируется в зависимости от состояния пациента, степени выраженности симптомов.
При обострении пациенту показан постельный режим, в условиях стационара для улучшения состояния может проводиться вытяжка позвоночника.
Для снятия острого приступа боли от межреберной невралгии используются медикаментозные препараты с сильным обезболивающим и противовоспалительным эффектами.
В период ремиссии пациенту рекомендуется проходить комплекс лечения. Течение межреберного остеохондроза подразумевает регулярное применение препаратов с содержанием хондропротекторов и витаминных комплексов.
Последние должны содержать витамины группы В и магний для нормализации состояния нервных окончаний и снижения симптомов невралгии, для питания костных и мягких тканей позвоночника – кальций, фосфор, витамины А, С, D.
Для улучшения местного кровообращения, снятия отечности и симптомов боли от остеохондроза позвоночника проводятся курсы массажа и физиотерапии. Последняя может включать в себя магнитотерапию, гирудотерапию, электрофорез и т. д.
В зависимости от вида терапии продолжительность курса может варьироваться, для появления стойкого положительного эффекта курсы физиотерапии и/или массажа позвоночника рекомендуется повторять каждые 4–6 месяцев.
Для усиления эффекта возможно проведение некоторых видов физиотерапий совместно с применением лекарственных средств.
Межреберный хондроз подразумевает обязательные занятия лечебной физкультурой через каждые 2–3 дня, при возможности – ежедневно. Запрещено выполнять упражнения в период обострений.
Комплекс занятий и их продолжительность определяются врачом.
Плавание может частично заменять ЛФК: оно мягко укрепляет все мышцы тела, в том числе корсетные мышцы, не вызывает перенапряжения, снимает симптомы невралгии.
Заключение
Правильный подбор лечения, выбор грамотного специалиста и регулярное проведение процедур значительно снижают болевые и иные неприятные ощущения от течения межреберного остеохондроза. В случае подбора комплексного лечения риск ухудшения болезни уменьшается, нормализуется состояние позвонков и нервных окончаний, а обострения случаются значительно реже.
Источник: http://StopOsteohondroz.ru/vidy/mezhrebernyj-osteohondroz
Межреберный хондроз: симптомы, лечение
Хондроз – метаболическое нарушение в организме, которое преимущественно поражает межпозвоночные диски. Патология имеет дегенеративно-дистрофический характер; у детей может вызывать тяжелые последствия. Хондроз тесно связан с состоянием нервной системы, о чем мы поговорим позже.
В медицинской литературе часто применяется другое название этой патологии – остеохондроз.
Причины возникновения
Причин хондроза существует множество, и очень важно грамотно определить ее. К основным причинам относятся:
- врожденные аномалии развития позвоночника или скелета;
- недоношенность ребенка;
- рахит;
- генетическая склонность;
- старческий возраст;
- прогрессирующий остеопороз;
- эндокринные патологии;
- несбалансированное питание;
- гиподинамический образ жизни;
- тяжелая физическая работа и вредные рабочие условия;
- травмы и операции;
- грыжа позвоночника.
Развивающийся хондроз может привести к специфическому болевому синдрому – межреберному хондрозу.
Как бы это ни было странно, но межреберный хондроз не является отдельной нозологической формой, то есть болезнью. Это всего лишь проявление защемления спинномозговых корешков в виде болевого синдрома.
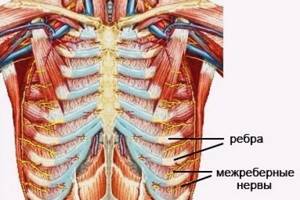
Межреберные нервы проходят по нижней части вышележащих ребер в каждом межреберном промежутке, а именно – в борозде ребра. Но они там проходят не одни, а в составе нервно-сосудистых пучков. При переломе ребер возможен разрыв нервно-сосудистого пучка, что также приводит к тяжелым последствиям.
Механизм развития болезни
Патогенетический механизм начинается с первичного или вторичного поражения одного или нескольких межреберных дисков. Вследствие дегенеративных изменений хрящевой ткани межреберный диск теряет свои позитивные характеристики. Именно поэтому у человека начинается смещение позвонков.
На фоне смещения механически защемляется спинномозговой корешок, который и без того имеет мало места для выхода из спинномозгового канала. Вследствие этого начинается воспалительный процесс внутри спинномозгового нерва, который и приводит к боли.
Локализация боли объясняется тем, что спинномозговые нервы грудного отдела направляют переднюю ветвь в межреберные промежутки к грудине.
У детей эта патология случается очень редко. Но в случае возникновения хондроза у ребенка возникает шанс последующего сублетального исхода – инвалидизации.
Жалобы и симптоматика
При посещении доктора пациент жалуется на сильные боли в межреберных промежутках. В этот момент очень важно адекватно дифференцировать межреберный болевой синдром от других патологий – опоясывающего лишая, приступа стенокардии, гастрита, перелома ребер, миалгии.
При осмотре больного кожа над межреберными промежутками может быть гиперемической или анемической. При пальпации болевой синдром значительно обостряется. Усиливается боль и при кашле, движениях.
Из-за защемления нерв частично теряет свою проводящую функцию. Следствием этого может стать подергивание межреберных мышц, их атония и дальнейшая атрофия.
Диагностика
Диагностировать межреберный хондроз достаточно сложно, ведь нужно провести адекватную дифференциацию с другими патологиями. При получении диагноза большую роль играет собранный анамнез, осмотр и пальпация.
К дополнительным методам диагностики можно отнести рентгенографию. Благодаря этому методу можно определить локализацию патологии, сращены или не сращены позвонки между собой и пр. Определив объем поражения, можно адекватно оценить ущерб для организма человека и определить последующее лечение.
Постепенное лечение
Лечение напрямую зависит от обширности процесса. Но в первую очередь необходимо избавиться от болевого синдрома. Для этого пациентам целесообразно назначать нестероидные противовоспалительные средства, которые устраняют не только боль, но и воспаление нерва.
После исчезновения болевого синдрома лечение должно быть индивидуальным. В случае грыжевой причины воспаления необходимо провести оперативное вмешательство. Минеральный дисбаланс отлично устраняется сбалансированной диетой.
После оперативного вмешательства необходимо провести курс реабилитации, который включает в себя различные процедуры и физические упражнения.
Источник: https://w.today/zdorove-i-krasota/spina/mezhrebernyj-xondroz
Хондроз
Хондрозом называется патологические процессы, происходящие на участках позвоночника (шейный отдел, грудной, поясничный), сопровождающиеся дегенерацией и разрушением хрящевой ткани с заменой ее на костные образования.
Существуют шейный, грудной и поясничный хондрозы.
Шейный хондроз: особенности протекания и профилактики
Хондроз шейного отдела может быть отмечен во время резкого поворота головы. Первоначальные симптомы могут выражаться в головокружении, чрезмерной слабости, а также болях, отдающих в верхние конечности.
Хондроз
Это происходит из-за того, что через отростки позвоночника проходит значительное число нервных волокон и кровеносных сосудов, защемление которых при деформации позвоночных дисков приводит к нарушению циркуляции крови к головному мозгу и ущемлению нервных окончаний, отходящих от позвоночного столба к рукам.
Хруст в шее должен стимулировать к поиску, какой врач поможет решить проблему. Таким специалистом является ревматолог, который после тщательного обследования назначит комплексное лечение.
Когда болит голова, мы можем ссылаться на плохую погоду и магнитные бури, но не заподозрим проблем со стороны шейного позвонка, а точнее – межпозвоночного диска, который начал разрушаться.
Все, что можно сделать в домашних условиях – это профилактика:
- Упражнения для разминания шейного отдела во время работы. Гимнастика позволит поддерживать позвонки шейного отдела подвижными. Кровоток, свободно проникая к хрящам, обеспечивает достаточное питание, что поддерживает ткани в рабочем состоянии. Простая утренняя зарядка продлит здоровье и поможет избежать такие неприятности как ВСД и шейный хондроз.
- Важно помнить, что на развитие заболевания оказывает влияние и гормональный фон. Особенно часто проявляется хондроз шейного отдела при беременности. Количество эстрогенов уменьшается, снижается их влияние на защитную функцию хрящей. Именно благодаря этому гормону у женщин признаки хондрозов проявляются в более позднем возрасте, чем у мужчин. Кроме увеличивающейся нагрузки на позвоночник, беременная женщина снижает физическую активность. Последствия выливаются в болезненные приступы, которые приходится лечить медикаментозно.
Самолечение и эксперименты с народными средствами могут не только не помочь избавиться от шейного хондроза, но и вызвать обострение. Особенно это относится к любителям прогревания. Греть шею нельзя, врачи категорически против этой идеи. Максимум, что допускается – мягкое тепло при укутывании шерстяным платком.
Посещение бани при хроническом хондрозе допускается, но здесь идет оговорка – баня активирует все системы организма, способствуя миорелаксации. О локальном прогревании, когда применяется меновазин или перцовый пластырь обязательно проконсультируйтесь с врачом.
Особо мнительных можем успокоить: умереть от шейного хондроза у вас не получится, а вот ухудшить качество жизни – проще простого.
Обращение к врачу позволит выявить причины заболевания и назначить лечение. Препараты назначаются в зависимости от стадии развития заболевания и выраженности симптоматики:
- Острый хондроз шейного позвонка требует немедленного снятия болезненности и мышечного спазма. Уколы являются одним из наиболее эффективных способов доставить лекарство к пораженному участку. Быстрое обезболивающее действие позволяет дать пациенту физическое облегчение, снять воспаление и мышечный отек. Диклофенак при шейном хондрозе применяется как противовоспалительное средство, купирующее болезненность и отечность тканей.
- Разогревающая мазь от шейного хондроза при условии отсутствия противопоказаний, действует локально, позволяя мягко воздействовать на пораженный участок, усиливая приток крови к тканям, окружающим позвонки.
- При сдавливании нервных окончаний в больной может жаловаться на приступы головной боли. Суматриптан при шейном хондрозе назначают для купирования мигренозных приступов и восстановления нормального функционирования сосудов головы.
- Еще одним симптомом может оказаться подавленное состояние на фоне плохого самочувствия. Не удивительно, но антидепрессант феварин при шейном хондрозе тоже принимают.
- Те, кто не хочет принимать таблетки, уверены, что лучшее средство от хондроза шейного отдела – массаж и физкультура. Большую популярность получило лечение по Бубновскому, который проповедует принцип кинезиотерапии, то есть исцеления движением. Комплекс упражнений направлен на восстановление подвижности суставных сочленений, улучшения микроциркуляции крови и питания хрящевой ткани. К упражнениям нужно подходить взвешенно и разумно распределять нагрузку. Правильно поставить комплекс может помочь врач.
- Массаж воротниковой зоны и плеч способствует снятию мышечных зажимов и усилению обменных процессов в клетках тканей. Одной из разновидностей такой стимуляции является аппликатор Кузнецова – небольшие шипы воздействуют стимулирующе на область кожи и мышц, восстанавливая кровоток и способствуя возвращению нормального питания мышцам и хрящам.
Важно помнить, что ни один из методов не решает задачу полностью и может быть эффективен исключительно в качестве профилактического средства, за исключением нестероидных препаратов.
Хондроз грудной клетки коварен тем, что проявляется реже поясничного и шейного вариантов и на начальных стадиях может протекать практически без симптомов. Пациента может насторожить ухудшение работы рук и ног, шум в ушах, тошнота, появление головных болей, рези в глазах, слабость.
При игнорировании начально стадии заболевания признаки будут проявляться чаще, станут более выразительными. Симптомы болезненности в грудине, переходящей на левое плечо и руку.
Пациент будет жаловаться на боль в легких с одышкой на фоне острого болевого синдрома. Характерна боль вдоль позвоночного столба, онемение зон между лопатками и левой руки.
Болезненность может проявляться локально в верхней области живота – человек может решить, что у него изжога, или боль в желудке связана с обострением язвенной болезни.
В случае некорректно поставленного диагноза, проблема может приобрести запущенный характер. Грудной хондроз осложняется межреберной невралгией. Сильный болезненный мышечный спазм имеет опоясывающий характер и в прямом смысле не позволяет вздохнуть.
У женщин симптоматика проявляется в более позднем возрасте, чем у мужчин. Это связано с наличием в женском организме эстрогена, оказывающего на хрящи защитное действие.
При падении естественного уровня женских гормонов, риск развития заболевания возрастает.
Лечение хондроза грудного отдела проводится комплексно:
- Медикаментозно купируются болевые приступы, нестероидные препараты прописываются для снятия воспаления и отека. Пациенту придется пить таблетки – хондропротекторы для восстановления хрящевой ткани. Препараты назначаются врачом ревматологом, каждое лекарство подбирается индивидуально на основании предварительного обследования.
- В дополнение к консервативному лечению назначается ЛФК, если заболевание не в острой форме. Показаны упражнения на сгибание и повороты туловища после прохождения обострения. Лечебная гимнастика призвана восстановить подвижность позвонков, циркуляцию кровотока, укрепить мышца спины, отвечающие за качественное поддержание позвоночника. Упражнения по Бубновскому при грудном хондрозе подбираются строго индивидуально, в зависимости от того, какие именно позвонки подлежат воздействию.
- Также эффективна физиотерапия и массажи, но последние не применяются при грыжах и острой форме.
Часто больной не спешит к врачу, а пытается решить проблему самостоятельно в домашних условиях. Нужно понимать, что зарядка при хондрозе грудного отдела позвоночника в острой форме может навредить. Только врач может определить необходимость и дозировку физической нагрузки.
Если не обратиться за помощью можно получить проблемы с легкими и сердцем, ведь грудной отдел позвоночника находится совсем рядом и оказывает непосредственное влияние на внутренние органы.
Хондроз поясничного отдела позвоночника – когда прострелило
Хондроз пояснично крестцового отдела может являться первопричиной воспаления седалищного нерва, даже паралича.
Симптомы недуга проявляются болью в пояснице, нижних конечностях, крестцовой зоне. Болезненность может иррадиировать и отдавать в ягодицы. Одним из выраженным сигналов, который должен насторожить, это если немеет нога.
Также могут наблюдаться проблемы с мочеиспусканием, резкие простреливающие боли при интенсивных движениях, разгибании корпуса. Острый хондроз проявляет себя приступами при кашле, поднятии тяжестей, неадекватных физических нагрузках.
Поясничный хондроз лечится 2-3 месяца при условии, что пациент выполняет все предписания врача; при оперативном вмешательстве, если требовалось устранить нарушение функционирования позвоночных дисков, – до 6 месяцев. Какие методы применяют для устранения нарушения:
- Консервативные методы, направленные на купирование болевого синдрома. При хондрозе поясничного отдела делают уколы – новокаиновые блокады, чтобы облегчить состояние пациента.
- Лечение выражается в том, что назначается комплексное лекарство – мочегонные препараты, витамины В, никотиновая кислота. Пациент принимает таблетки – хондропротекторы.
- Мазь для согревания, миорелаксанты, препараты сосудорасширяющие препараты, спазмролитики. Важно восстановить обменные процессы и кровоснабжение.
- Гимнастика при хондрозе поясничного отдела направлена на профилактику рецидивов. Эффективны наклоны, выгибание и прогибание спины, вытягивание позвоночника, плавные повороты.
Вытягивание позвоночного столба позволяет восстановить нормальное расстояние между дисками и вернуть естественный изгиб спины.
В домашних условиях пациент может носить пояс из овечьей или собачьей шерсти, чтобы держать мышцы прогретыми и расслабленными, чтобы способствовать снятию спазмов.
Межреберный хондроз
Поражение грудного отдела может спровоцировать развитие межреберного хондроза. Симптомы этой разновидности заболевания проявляются в виде болей в период ночного сна или после интенсивной физической нагрузки. Ощущаться может между лопаток, ибо иррадиировать по нервным ответвлениям и проявляться в виде межреберной невралгии.
Наблюдаются боли в области сердца эпигастральной области, правом подреберье.
Лечение в период обострения заключается в блокаде болевого синдрома, организация покоя с расположением на твердом щите, вытяжение грузами. Назначается физиотерапия, массаж.
Чтобы в домашних условиях предупредить развитие межреберного хондроза следует правильно оборудовать рабочее и спальное место, заниматься гимнастикой, плаванием.
Важно: следует лечить сопутствующие заболевания, вызывающие нарушение обмена веществ – подагра, сахарный диабет.
Хондроз плеча
Поражение хряща плечевого сустава характеризуется болезненностью, невозможностью поднимать руку, совершить вращательные движения. Лечение хондроза плеча включает ограничение физической нагрузки на пораженный участок, комплекс восстановительных упражнений, смена рациона питания.
Важно, чтобы в питании присутствовали кальций и магний, а также фитонутриенты и витамины.
Назначается курс хондропротекторов, при обострении принимаются нестероидные противовоспалительные препараты.
Источник: https://osteohon.com/hondroz/