Эпикондилит – это воспалительное поражение надмыщелков плечевой кости (место, где прикрепляются сухожилия мышц предплечья к плечевой кости). В зависимости от поражения латерального или медиального надмыщелка различают, соответственно, латеральный и медиальный эпикондилит.
Причиной развития воспаления чаще всего выступают постоянные перенапряжения указанных групп мышц с их постоянным микротравмированием. Такое чаще всего встречается у профессиональных спортсменов и у людей, которые заняты тяжелым физическим трудом либо деятельностью, связанной с активными движениями верхними конечностями.
Латеральный эпикондилит называют еще “локтем теннисиста”, а медиальный – “локтем гольфиста” ввиду широкого распространения болезни среди спортсменов данного вида спорта.
Различают 2 вида эпикондилита – латеральный и медиальный
Чаще всего встречается правосторонний латеральный эпикондилит. Проявляется патология болью в локте пораженной руки, невозможностью выполнения активных и пассивных движений в полном объеме.
Если такое произошло, то непременно нужно задуматься о том, как лечить эпикондилит, чтобы максимально быстро избавиться от симптомов и приступить к привычной деятельности, что особо актуально для профессиональных спортсменов.
Лечение эпикондилита должно быть начато сразу после появления первых симптомов. В таком случае патология хорошо поддается терапии консервативными методами, и нет необходимости в применении хирургического лечения и длительной реабилитации в случае хронического течения эпикондилита.
Режим во время лечения
Вылечить эпикондилит можно, только применяя комплексный подход. Лечение подбирается строго индивидуально в зависимости от профессии пациента, длительности заболевания, выраженности болевого синдрома, присутствия структурных патологических изменений в области надмыщелков и сухожилий мышц.
Основные задачи лечения эпикондилита:
- устранить боль в области локтя;
- восстановление движений в больной руке в полном объеме;
- нормализация кровообращения и обменных процессов для быстрого восстановления поврежденных структур;
- профилактика вторичных патологических изменений в области заболевания (атрофии мышц, гипертрофии сухожилий и надмыщелков плечевой кости).
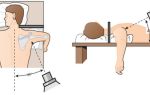
Начинать лечить эпикондилит в каждом без исключения случае нужно с создания функционального покоя и охранного режима для больной руки.
Для этого нужно ограничить амплитуду движений, которые вызывают боль, отказаться на время лечения от профессиональной деятельности.
Если указанные мероприятия не позволяют полностью избавиться от боли, что бывает довольно часто, то необходимо прибегнуть к лечебной иммобилизации (обездвиживания) пораженной руки.
Рекомендуем прочитать:Как лечить боль в локтевом суставе
С целью ограничения движений в локте, пораженном эпикондилитом, применяют несколько ортопедических приспособлений (от самых простых до современных):
- тугое эластическое бинтование;
- косынчатая повязка;
- иногда применяют специальный ортез, который надежно фиксирует руку в среднефизиологическом положении;
- эффективным является и бандаж при эпикондилите, который можно смастерить из эластического бинта либо воспользоваться готовым специальным приспособлением (такие часто можно увидеть у спортсменов во время тренировки – профилактика травмирования).
Как правило, необходимо 7-10 дней иммобилизации, после чего нужно постепенно приступать к физическим нагрузкам и специальным лечебным упражнениям.
Медикаментозное лечение
Целью медикаментозного лечения является устранение боли и воспалительного процесса. Применяют 3 группы лекарственных средств – нестероидные противовоспалительные, глюкокортикоидные гормональные препараты и местные анестетики.
Основу лечения составляет применение НПВС (диклофенак, ацеклофенак, ибупрофен, напроксен, кепотрофен, мелоксикам, целекоксиб и пр.). Эти препараты хорошо устраняют воспаление, которое является основой эпикондилита, чем избавляют пациента от боли. Существует много лекарственных форм, которыми дополняют лечение (уколы, мазь, гель, пластырь, таблетки и капсулы).
Современный ортез для иммобилизации области локтевого сустава при эпикондилите
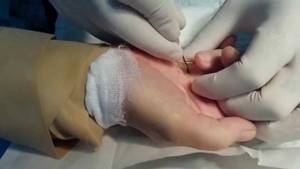
Если с помощью НПВС не удается избавиться от боли, то прибегают к следующей ступени терапии – введении в область поражения глюкокортикоидных гормонов, иногда вместе с местными анестетиками (блокада локтевого сустава).
Из существующих препаратов данной группы более всего подходит бетаметазон дипропионат (Дипроспан), гидрокортизон и преднизолон.
Использование триамцинолона нежелательно, так как препарат часто приводит к депигментации, рубцовым процессам в месте введения.
Инъекцию ГКС делают непосредственно в место поражения (латеральный или медиальный надмыщелок), в некоторых случаях делают дополнительные уколы в болезненные пальпаторные точки по ходу пораженных сухожилий.
Часто вместе с кортикостероидными гормонами в одном шприце вводят местные анестетики (лидокаин, новокаин). Такая комбинация помогает эффективно устранить боль.
Делают такую инъекцию только 1 раз в начале лечения, если боль сохраняется, то возможно повторение укола через 7-10 дней, но не более 2 инъекций на курс, а противном случае возможна атрофия и асептический некроз надмыщелка.
Физиотерапевтические процедуры
Физиотерапевтическое лечение является неотъемлемой частью лечения эпикондилита, как в остром периоде, так и на этапе реабилитации.
Последнее время очень популярна благодаря своей эффективности ударно-волновая терапия. Это воздействие на поврежденный участок ультразвуковыми волнами высокой частоты. Это активизирует репаративные процессы в месте повреждения и способствует быстрому выздоровлению.
Также широко применяют следующие методики:
- магнитотерапия;
- лазеролечение;
- электрофорез с гидрокортизоном и анестетиками;
- диадинамотерапия;
- аппликации с озокеритом и парафином;
- локальная криотерапия.
Ударно-волновая терапия эпикондилита – абсолютно безболезненный и высокоэффективный метод лечения
Лечебная физкультура и массаж
Лечебная гимнастика и массаж относится к обязательным мероприятиям на этапе выздоровления или реабилитации после операции.
Упражнения при эпикондилите должны начинаться сразу после стойкого прекращения боли. Для начала выполняют ЛФК, ориентированную на растяжение больных мышц. Для этого кистью здоровой руки медленно сгибайте кисть больной конечности, удерживайте ее в таком положении 5-10 секунд, медленно покачивая, затем возвращайтесь в исходную позицию. Повторять нужно по три подхода по 10-15 раз.
После того, как упражнения на растяжение не вызывают никакой боли или дискомфорта, приступают к упражнениям для укрепления мышц.
Комплекс упражнений для укрепления мышц при эпикондилите
Массаж при эпикондилите позволяет улучшить процесс микроциркуляции в поврежденных тканях и ускорить процесс выздоровления.
Народные рецепты
Лечение народными средствами является достаточно популярным, так как домашние рецепты позволяют эффективнее бороться с болью.
Самыми популярными народными средствами для лечения эпикондилита является масло лаврового листа, которое втирают в пораженный участок либо применяют в качестве компрессов.
Также широко применяют компрессы из настойки конского щавеля. Для этого нужно взять полкило корней данного лекарственного растения и залить их половиной литра 40% спирта, настаивать на протяжении 10 дней, потом применять в виде компрессов для местного лечения.
Для согревающего компресса нужно взять 200 грамм голубой глины, залить ее стаканом кипятка и тщательно перемешать. Потом сделать с теплой глины и марли компресс, который прикладывают к больному месту на 1 час трижды в день, оборачивая теплой тканью.
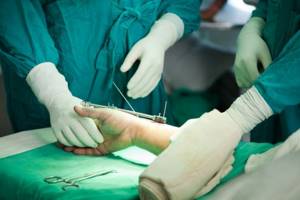
Хирургическое лечение
К хирургическому лечению эпикондилита приступают в случае неэффективности всех консервативных методик на протяжении 6-10 месяцев. Операция заключается в хирургическом иссечении участка хронического воспаления надмыщелка с последующей пластикой. Вмешательство проводят либо традиционным методом с обширным разрезом тканей, либо современным малоинвазивным артроскопическим способом.
Необходимо подчеркнуть, что хирургическое лечение имеет много последствий и не всегда удается полностью возобновить функцию руки. Потому при первых признаках эпикондилита обращайтесь за медицинской помощью – не ждите, когда боль заставит вас это сделать.
Источник: https://dialogpress.ru/lechenie/kak-lechit-epikondilit-effektivnye-metody
Каковы особенности болезни Нотта и насколько серьёзны её последствия?
Недуг Нотта поражает всех. У него довольно характерные признаки, которые не стоит игнорировать. Однако прогнозы в отношении лечения недуга весьма благоприятные.
Болезнь Нотта — патология связок и сухожилий пальцев рук. Но можно встретить и иные обозначения этого недуга – «пружинящий (или щёлкающий) палец», «стенозирующий лигаментит сгибателей пальцев кисти».
На начальной стадии болезни Нотта ещё возможно разгибание пальцев, однако одновременно с этим можно услышать весьма характерный щелчок, который и послужил причиной появления альтернативного наименования недуга. С течением времени его симптоматика усугубляется, и разгибать пальцы рук становится гораздо сложнее.
Зачастую человек, столкнувшийся с этим заболеванием, полагает, что речь идёт о поражении суставов рук. Однако это мнение ошибочно.
Если болезнь Нотта диагностируется у ребенка, то, скорее всего, это малыш чуть старше года. Такую закономерность связывают с тем, что у ребенка этого возраста сухожилия развиваются быстрее, нежели связки. Как итог: они выходят за рамки канала, и связка превращается в некую перетяжку в зоне сухожилия.
А специфический щелчок, что сопутствует любой деятельности поражённых пальцев рук ребенка, это тот момент, когда уплотнённая область сухожилия пытается переместиться по узкому каналу кольцевидной связки. Среди взрослых болезни Нотта, как правило, подвержены женщины в возрасте 40-50 лет.
Каковы причины, симптоматика и этапы протекания недуга?
Если говорить о причинах болезни, то, к сожалению, они до сих пор не установлены. Тем не менее есть определённые гипотезы по этому поводу. Так, многие специалисты утверждают, что причины недуга кроются:
- в наследственных факторах;
- в предшествующих травмах;
- в воспалительных процессах или ревматизме суставов;
- в перенапряжении рук в процессе работы или занятий спортом;
- также возможно влияние сахарного диабета или артрита суставов пальцев рук.
Признаки болезни проявляются в первую очередь в ухудшении сгибательной и разгибательной функции суставов, и вдобавок часто слышится уже ранее упомянутый щелчок. К тому же у основания поражённого пальца часто формируется плотное образование овальной формы. Не исключается и болезненность при попытке разогнуть палец.
Болезнь Нотта характеризуется несколькими стадиями развития недуга.
- Начальному этапу развития болезни присущи понижение амплитуды движения пальца и появление характерного щелчка.
- На второй стадии возникают очевидные проблемы с разгибанием пальца, который можно сдвинуть с места, лишь приложив дополнительные усилия.
- На следующем этапе палец «застывает» в определённом положении (зачастую в согнутом виде) и его уже невозможно разогнуть.
- Четвёртая стадия — финальная и необратимая. Наблюдается она в случае, когда не проводилось лечение.
Лечебная терапия
Вдобавок консервативное лечение заболевания предусматривает сеансы массажа рук и ЛГК. Могут прописываться пациентам прогревания, целебные ванночки и ионофорез. Хорошо себя зарекомендовало и лечение парафиновыми аппликациями. К тому же консервативная терапия часто включает электрофорез с применением таких препаратов, как Лидаза или Трилон Б.
Хирургический способ лечения
Зачастую операция при подобной проблеме предполагает рассечение связки и эту процедуру проводят под местной анестезией.Хирургом осуществляется поперечный ладонный разрез длиною около 1 см над кольцевидной связкой.
Далее производится разрез видоизменённой связки и удаляется та ее часть, что усложняет движение сухожилия. Потом накладывают швы и кожу. Зачастую подвижность пальца возвращается сразу же после вмешательства.
Что ещё радует – после проведения операции редко возникают рецидивы.
Болезнь Нотта у детей может быть врождённой и приобретённой. Обычно недуг развивается у ребенка в возрасте от 1 до 3 лет. Как правило, консервативные методы лечения для ребенка неэффективны, поскольку дают лишь временное облегчение. Родителям малыша зачастую сразу предлагают операцию, ведь после неё нечасто наблюдаются рецидивы.
Альтернативные средства
Но можно воспользоваться и иными народными средствами. С недугом также борются семена подорожника и сена. Эти травы заваривают и потом отвар применяют для проведения прогревающих ванночек. Однако, какое бы средство альтернативной медицины ни было избрано, его в любом случае нужно предварительно согласовать с лечащим врачом.
Источник: http://drpozvonkov.ru/pozvonochnik/drugie-bolezni/bolezn-notta.html
Болезнь Нотта — симптомы и лечение
:
- Почему и как развивается заболевание?
- Клинические проявления
- Как излечить заболевание?
Болезнь Нотта (стенозирующий лигаментит) – заболевание сухожилий пальцев кисти и окружающих их связок. Характерной особенностью недуга является щелканье, возникающее при движении пальцев. Поэтому также известное название болезни – щелкающий палец.
Почему и как развивается заболевание?
Точная причина появления недуга неизвестна. Часто им страдают дети до года или женщины средних лет. Врачи предполагают наследственную предрасположенность, связь с ревматическими, воспалительными заболеваниями. У взрослых возникновение патологии объясняется травматизацией во время работы на производстве или занятий спортом. У детей развитие заболевания связывают с анатомическими особенностями: сухожилия растут быстрее связок и с трудом проходят через узкие каналы связок кисти.
Многие ошибочно полагают, что во время движений пальцев происходит щелчок в суставе. Это не так. Звук издает утолщенное измененное сухожилие, которое проходит через кольцеобразную связку. Когда сухожилие совсем не двигается в костно-фиброзном канале, то палец полностью остается в согнутом положении.
Клиническая картина
Стенозирующий лигаментит имеет следующие стадии:
- первая стадия – ограничение движений и появлением щелчка, что часто остается незамеченной пациентами;
- вторая стадия проявляется выраженными трудностями с активным разгибанием, выполнимы только принудительные движения;
- третья стадия – палец в положении сгибания и разогнуть его невозможно;
- четвертая стадия – деформирующие процессы в суставе и прогрессирующие изменения в костях кисти, нарушающие ее функции.
При осмотре врач выявляет припухлость и плотное образование в области основания пальца.
У детей часто отмечается поражение I пальца кисти. Часто родители не замечают начала заболевания, а обращаются к врачу, когда палец принимает согнутое положение.
Как излечить заболевание?
Лечение стенозирующего лигаментита может быть консервативным и оперативным. В начале заболевания возможна коррекция медикаментами и физиопроцедурами. Но при выраженном затруднении разгибания не обойтись без помощи хирурга.
С целью консервативного лечения применяют нестероидные противовоспалительные средства, инъекции глюкокортикостероидных гормонов длительного действия в утолщение или под кольцеобразную связку. На ранних стадиях болезни Нотта эффективны физиопроцедуры, массаж, ванночки для кистей рук, лечебная гимнастика. Хорошим противовоспалительным эффектом обладают электрофорез с димексидом, озокеритовые или парафиновые аппликации.
Если через месяц лечения эффекта нет, то необходимо хирургическое лечение. Часто приходится прибегать к операции у маленьких детей. Родители малышей очень переживают.
Но операция при этой патологии минимально травматична, зато обладает высокой эффективностью. Врач через микроразрез рассекает ущемляющее кольцо связок, и полный объем движений восстанавливается. Операции у детей проходит под общей анестезией.
Спустя 3-4 дня пациенты выписываются домой, а через неделю снимаются швы.
Российский травматолог-ортопед Н.П. Шастин предложил у детей лечение через точечный прокол. Операция проводится в амбулаторных условиях, длится не более 10 минут.
Благодаря малой травматичности и хорошему местному обезболиванию движения восстанавливаются уже в первые минуты после манипуляции.
Риск развития осложнений при таком вмешательстве минимален, а физиолечение в восстановительном периоде обычно не проводится.
Кстати, вас также могут заинтересовать следующие БЕСПЛАТНЫЕ материалы:
- Бесплатные книги: «ТОП-7 вредных упражнений для утренней зарядки, которых вам следует избегать» | «6 правил эффективной и безопасной растяжки»
- Восстановление коленных и тазобедренных суставов при артрозе — бесплатная видеозапись вебинара, который проводил врач ЛФК и спортивной медицины — Александра Бонина
- Бесплатные уроки по лечению болей в пояснице от дипломированного врача ЛФК. Этот врач разработал уникальную систему восстановления всех отделов позвоночника и помог уже более 2000 клиентам с различными проблемами со спиной и шеей!
- Хотите узнать, как лечить защемление седалищного нерва? Тогда внимательно посмотрите видео по этой ссылке.
- 10 необходимых компонентов питания для здорового позвоночника — в этом отчете вы узнаете, каким должен быть ежедневный рацион, чтобы вы и ваш позвоночник всегда были в здоровом теле и духе. Очень полезная информация!
- У вас остеохондроз? Тогда рекомендуем изучить эффективные методы лечения поясничного, шейного и грудного остеохондроза без лекарств.
Источник: https://vashaspina.ru/bolezn-notta-simptomy-i-lechenie/
Лечение кожных заболеваний — общие принципы и методы
Методы общего лечебного воздействия подразделяются на несколько групп. Такое деление можно считать условным, потому что один и тот же лечебный препарат может обладать многогранным действием и применяться не только для лечения кожных заболеваний.
Восстановление работы ЦНС
Седативная терапия направлена на восстановление функциональных нарушений центральной нервной системы. К этой группе относятся гипноз, электросон, препараты в таблетках и пр. Например:
- Настойка валерианы по 20-30 капель 3 раза в день после еды
- Элениум по 1 таблетке 3 раза в день
Уменьшение аллергических реакций
Десенсибилизирующая терапия используется при возникновении различных аллергических кожных реакций. В этом случае применяются антигистаминные препараты, аутогемотерапия, стафилококковый антифагин и т. д.:
- Димедрол по 1 таблетке 3 раза в день после еды
- 10%-ный хлористый кальций по 5-10 мл внутривенно в день
Витаминотерапия
Витаминотерапия широко используется при ряде дерматозов, в течении и развитии которых огромную роль играют различные гипо- и авитаминозы.
Как правило, специалисты-медики назначают витамины A, комплекса B и их разновидности: пиридоксальфосфат, кобамамид и т. д. Витамин B1 по 2 мл внутримышечно через день Витамин B12 по 1 мл внутримышечно ежедневно.
Гормональная терапия
Гормональная терапия применяется в тех случаях, когда назначение обычных средств является малоэффективным, а также при пузырчатке, острой форме красной волчанки и т. д.
- Триамцинолон по 2-3 таблетки 5 раз в день в течение 7 дней с последующим снижением дозы
- Преднизолон по 1 таблетке 4 раза в день
Антибиотики
В настоящее время большое количество антибиотиков широко используется не только при лечении пиодермии или дерматозов, осложненных вторичной инфекцией, но и при туберкулезе, лепре, ряде различных грибковых и венерических заболеваний.
- Стрептомицина сульфат растворить в 3 мл 0,25%-ного новокаина, вводить ежедневно внутримышечно
- Рифампицин по 2 капсулы 2 раза в день до еды
- Нистатин по 0,5 таблетки 4 раза в день за 30 мин до еды
Химиотерапия
Химиотерапия применяется довольно редко. Это обусловлено использованием многочисленных антибиотиков. Тем не менее отдельные лекарственные группы не потеряли своего практического значения (например, сульфоновые препараты при лечении лепры, гидразид изоникотиновой кислоты – туберкулеза кожи, делагил, плаквенил – красной волчанки).
Физиотерапия
Физиотерапия применяется при хронических, рецидивирующих дерматозах (УФО, пограничные лучи Буки, диатермия, озокерит, массаж и т. д.).
Курортотерапия
Курортотерапия весьма разнообразна и рекомендуется для реабилитации после излечения, удлинения сроков нормального состояния кожи (сероводородные и радоновые источники, минеральные воды, лечебные грязи, морские купания и пр.).
Наружные средства
Помимо этого, применяются также всевозможные средства для наружного лечения. К ним относятся примочки, компрессы, влажно-высыхающие повязки, присыпки, болтушки и пр.
Примочки
Примочки используются при острых и подострых воспалительных процессах, наличии мокнутия, жара и напряжения на ограниченных участках кожного покрова (экзема, дерматит). Примочки действуют охлаждающе и сосудосуживающе. При добавлении различных средств примочки обладают вяжущим, дезинфицирующим и дезодорирующим действием, оказывают боле- и зудоутоляющий эффект.
Несколько слоев марли, смоченной в жидкости, накладывают на пораженный участок кожи и меняют через 10-15 мин. Такую процедуру проводят 3-4 раза в сутки.
Наиболее часто применяют следующие примочки:
- 2%-ный водный раствор борной кислоты;
- раствор марганцовокислого калия;
- раствор фурацилина;
- свинцовая вода.
Компрессы
Компрессы показаны при лечении хронических воспалительных процессов, где необходимо согревающее, болеутоляющее и рассасывающее действие, и противопоказаны при фурункулах, карбункулах, гидраденитах.
Несколько слоев марли пропитывают лекарственным веществом и накладывают на очаг поражения вместе с водонепроницаемой бумагой и ватой на несколько часов.
Влажно-высыхающая повязка
Влажно-высыхающая повязка: сложенная в 4-5 слоев и смоченная в соответствующем растворе марля накладывается на пораженный участок кожи, покрывается тонким слоем и прибинтовывается. Меняют повязку по мере ее высыхания, обычно через 3-4 ч. Медленно испаряющаяся жидкость вызывает охлаждение кожи и тем самым способствует снятию острого воспаления.
Присыпки
Присыпки представляют собой порошкообразные вещества, обладающие адсорбирующим, подсушивающим действием, применяются при потливости в складках кожи и в области стоп при распространенных и ограниченных островоспалительных процессах. Порошок равномерно наносят на кожу влажным тампоном.
Болтушки
Взбалтываемые смеси (болтушки). Их применение обусловлено охлаждающим, противовоспалительным, адсорбирующим и противозудным действием. Смеси бывают водные и масляные. Обычно в составе болтушек имеется:
- 30-40% порошкообразных веществ;
- 60-70% жидкость (вода, масло).
В зависимости от показаний в состав болтушек вводятся различные лекарственные препараты.
Пасты
Пасты состоят из 50% порошкообразных веществ и 50% жира или жироподобного вещества (ланолин, вазелин, свиное сало). Применяются пасты в том случае, если требуется адсорбирующее и подсушивающее действие (ограниченные воспалительные очаги при экземах, нейродермиты, дерматиты и другие заболевания). В состав паст можно включать различные лекарственные вещества.
Мази
Мази представляют собой вещества, состоящие из жировой основы и лекарственных препаратов, равномерно смешанных с этой основой. Они оказывают смягчающее действие на эпидермис, разрыхляют роговой слой и способствуют проникновению лекарственных веществ в кожу.
https://www.youtube.com/watch?v=3HqEG7dgq1g
Мази используются при экземах, дерматитах, нейродермитах и других заболеваниях, особенно в хронических стадиях; при островоспалительных заболеваниях они противопоказаны.
Мазь наносится ровным слоем на пораженный участок кожи, накладывают бинт. На лице и кистях рук мазь после нанесения повязкой не прикрывают. При чесотке мазь следует втирать в кожу.
В мазях и пастах можно назначать разнообразные лекарственные вещества в зависимости от показаний. В качестве жировой основы применяется вазелин, ланолин, свиное сало и другие жиры.
Крема
Кремы содержат 1/3 воды и 2/3 жира (в том числе ланолин). Назначение кремов, имеющих мягкую нежную консистенцию, – смягчить, охладить и защитить кожу от внешних воздействий. Кремы применяются при сухой шелушащейся коже, могут быть использованы как основа для различных лекарственных веществ.
Пластыри
Пластыри состоят из особой пластырной массы, в которую добавляют различные лекарственные вещества: ртуть, ихтиол, эпилин и пр. Они обладают более глубоким действием, чем мази. Применяют пластыри при ограниченных инфильтративных процессах (экзема, нейродермит). Наиболее часто применяют свинцовый, ртутный, эпилиновый пластырь.
Лекарственные наружные средства
Лекарственные наружные средства подразделяются на следующие группы:
- Кератолитические средства способствуют отторжению с поверхности кожи рогового слоя. Наиболее часто применяют салициловую, молочную кислоты, резорцин и пр. Кератолитическое и отшелушивающее действие эти вещества оказывают в концентрации свыше 2%. В более низкой концентрации некоторые из них обладают кератопластическим действием.
- Кератопластические средства, применяемые в малых концентрациях, способствуют восстановлению рогового слоя. При этом они оказывают противовоспалительное, дезинфицирующее и противозудное действие. Дерматологи часто используют деготь березовый, можжевеловый, буковый, а также серу, нафталин, ихтиол и др.
- Антипаразитарные средства: сера, деготь, ртуть, йод и другие – губительно действуют на паразитов. Они применяются, в первую очередь, при заболеваниях, вызванных паразитами.
- Противозудные средства: охлаждающие примочки (свинцовая вода, буровская жидкость и др.), водные жидкие пасты и кремы; могут добавляться вещества, обладающие противозудным и анестезирующим действием (димедрол, анестезин, ментол, столовый уксус, спирт и др.).
- Раздражающие средства применяются при хронических воспалениях кожи для воздействия на ее рецепторный аппарат и вышележащие отделы центральной нервной системы.
- Депигментирующие средства используются преимущественно при ограниченных пигментациях кожи. При этом достигается отшелушивающее действие.
Народные средства
Помимо рецептов традиционной медицины, имеются и советы народных целителей, которые предлагают свои способы лечения воспалений кожи. Среди них можно назвать фитотерапию, гидротерапию, или водолечение, диетотерапию, металлотерапию и пр.
При лечении травами при зуде кожи, например, целители советуют такой рецепт. Утром, днем и вечером за 20 мин до еды нужно принимать кусочек сахара с 10 каплями настойки каштана (5 диких каштанов нарезать мелкими кусочками вместе с кожурой, настоять на солнце в 100 мл водки или 60%-ного этилового спирта в течение 40 дней).
Через 10 мин после приема настойки выпить 1/2 стакана отвара смеси следующих лекарственных растений:
- полевой хвощ (трава) – 75 г;
- ежевика (листья) – 100 г;
- спорыш (трава) – 100 г;
- перец водяной – 100 г;
- череда (трава) – 50 г;
- чистотел (трава) – 25 г.
Сбор хорошо измельчить, смешать. Три столовые ложки запарить 3 стаканами (600 мл) кипящей воды, варить в закрытой эмалированной посуде на слабом огне 10 мин, затем дать остыть и процедить через 2 слоя марли.
Если этого отвара недостаточно, нужно пить вместо воды отвар из листьев ежевики – 10 листьев заварить в 0,5 л кипятка и варить еще 10 мин под закрытой крышкой, затем дать остыть, процедить и принимать в теплом виде.
Через 2 ч после еды выпить следующий отвар:
- лопух (корень) – 50 г;
- сосновые верхушки – 50 г;
- мох исландский – 50 г;
- орех грецкий (листья) – 50 г;
- лабазник шестилепестной (листья) – 50 г.
Сбор измельчить, смешать, 2 столовые ложки залить 0,5 л кипящей воды, варить 15 мин под закрытой крышкой, затем дать остыть, процедить через 2 слоя марли и принимать.
Если имеется легкий зуд, то достаточно растереть зудящие места хлопчатобумажной тканью, смоченной в лимонном соке или в таком составе:
- 1 столовая ложка хрена, натертого на терке;
- 1 чайная ложка оливкового масла.
Можно использовать такой отвар: измельченные полевой хвощ, лавровый лист и листья мяты по 3 столовые ложки каждого растения варить в 1 л воды на слабом огне 10 мин. Остудить, процедить и добавить по 1 столовой ложке соли и столового уксуса. После этого растирания зудящие места припудрить порошком очищенной серы (из аптеки).
Гидротерапия
При использовании гидротерапии в лечении кожных заболеваний применяют два способа.
1-й способ.
Можно принять теплую ванну температурой 37° С в течение 15-20 мин с отваром сосновых веточек с иглами (1 охапка), травянистой бузины (3-4 корневища с листьями и стеблями, но без плодов), травы водяного перца (1 пригоршня). Смесь варить в 3 л воды 30 мин, затем остудить, процедить, вылить в ванну. После ванны нужно укутаться в сухое и полежать 1,5-2 ч, пока тело не пропотеет.
Можно сделать паровую ванну с настоем ромашки аптечной для головы и других зудящих мест продолжительностью 15 мин. После того как больной пропотеет, на живот и область печени укладывают компресс: 3 слоя льняного полотна, смоченного в теплом отваре перца водяного или клевера лугового (3 столовые ложки заварить 3 стаканами кипятка, варить 5 мин, процедить).
2-й способ.
Если нет возможности воспользоваться первым, способом, то можно надеть байковую ночную рубашку, смоченную в теплой воде пополам со столовым уксусом или, что еще лучше, в отваре травы череды и чистотела (4 столовые ложки листьев в 1 л воды варить 10 мин, дать остыть, процедить, добавить 150 г столового уксуса и 1 столовую ложку соли). В мокрой рубашке больной, завернутый в шерстяное одеяло, должен пролежать, пока на лбу не выступит пот, т. е. 1,5-2 ч. После этого нужно быстро раздеться, растереться чистым полотенцем и лечь в постель.
Диета и питание
Обязательно нужно соблюдать диету с ограничением жиров, углеводов, консервов, поваренной соли, острых блюд и пряностей.
При лечении кожного зуда обязательно нужно соблюдать диету. В течение дня следует пить сырые соки: морковный – 290 г, свекольный – 90 г, огуречный – 90 г. Морковный сок (290 г) можно смешивать с соком шпината (180 г).
Соки пьют свежими, не позднее 15 мин после их приготовления. Помимо этого, нужно употреблять в пищу молочные и растительные продукты, а также фрукты. Пища должна быть слабо соленой, умеренно подкисленной лимоном или винным уксусом.
Обязательно из рациона нужно исключить соль, уксус, пряности, сахар, жиры, а также табак и алкоголь.
Тэги: кожа описание, кожа заболевания
Источник: https://nmedik.org/principy-lecheniya-kojnyh-zabolevanii.html
Что такое болезнь Нотта
3 мая 2014
Автор КакПросто!
Болезнь Нотта (стенозирующий лигаментит) — одно из наиболее распространенных заболеваний кисти, являющихся поводом для посещения ортопеда. Суть недуга заключается в затрудненном разгибании пальцев, являющимся следствием патологического состояния связочного аппарата кисти.
Вам понадобится
- результаты ультрасонографии или ультразвукового исследования
Инструкция
Если попытки разогнуть один или несколько пальцев кисти не приводят к желаемому результату, необходимо обратиться к врачу-ортопеду для тщательной диагностики данной патологии. Во время проведения специального тестирования нужно самостоятельно, без помощи второй руки, разогнуть палец. Если попытка оказывается неудачной, а при разгибании с посторонней помощью возникает боль в пальце, сопровождающаяся характерным щелчком, ставится диагноз болезнь Нотта (щелкающий палец). Кроме того, при данном недуге у основания пальца наблюдается плотное округлое образование.
Заболевание обусловлено ущемлением сухожилий разгибателей и сгибателей пальцев вследствие сужения кольцевидной связки воспалительного характера. При запущенных стадиях заболевания разгибание становится невозможным.
При выборе оптимального метода лечения болезни Нотта очень важно определить, на каком этапе развития патологического процесса пациент обратился к специалисту. На первой стадии недуга ограничивается подвижность пальца и появляется щелчок при разгибании, на второй – разгибание проводится с применением определенных усилий. При третьей степени палец принимает фиксированное положение и не разгибается. Четвертая стадия, как правило, развивается при отсутствии лечения. Происходит вторичная деформация сустава, что делает ограничение подвижности необратимым.
При выборе консервативного лечения врач должен убедиться, что разгибание пальца затруднено, но еще возможно. Этот метод состоит в наложении на пораженный участок специальных компрессов и применении физиотерапии. Курс такого лечения обычно длится в течение нескольких месяцев, и при отсутствии эффекта проводится хирургическое вмешательство.
Для предупреждения возможных осложнений при оперативном лечении пациенту необходимо пройти тщательное медицинское обследование. В большинстве случаев операция проводится под местным обезболиванием. Послеоперационный период длится обычно около двух недель, после чего врач обязательно назначает лечебную гимнастику и физиопроцедуры, направленные на полное восстановление функций кисти.
Видео по теме
Обратите внимание
Нередко при консервативном лечении болезни Нотта врач предлагает применение инъекций лекарственных препаратов в пораженную область. Однако, следует учитывать, что при проведении подобных процедур могут возникнуть болезненные ощущения по ходу кольцевого нерва. Кроме того, повышается риск разрыва сухожилия и дистрофии окружающих тканей.
Полезный совет
Для профилактики болезни Нотта очень важно избегать микротравм кисти и перенапряжения пальцев рук на производстве. В случае появления первых симптомов недуга, необходимо своевременно проконсультироваться со специалистом.
Статьи медицинского характера на Сайте предоставляются исключительно в качестве справочных материалов и не считаются достаточной консультацией, диагностикой или назначенным врачом методом лечения. Контент Сайта не заменяет профессиональную медицинскую консультацию, осмотр врача, диагностику или лечение.
Информация на Сайте не предназначена для самостоятельной постановки диагноза, назначения медикаментозного или иного лечения. При любых обстоятельствах Администрация или авторы указанных материалов не несут ответственности за любые убытки, возникшие у Пользователей в результате использования таких материалов.
Источник: https://www.kakprosto.ru/kak-844952-chto-takoe-bolezn-notta
Список лекарств при заболеваниях нервной системы
В лечении неврологических заболеваний используются сотни лекарств в различных лекарственных формах. Ниже приведен список лекарств, используемых врачами-неврологами, разбитый по группам синдромально (в зависимости от имеющихся жалоб) и нозологически (использование препаратов при лечении того или иного заболевания).
Мы так же разбили препараты по алфавиту и отдельно вынесли сравнение препаратов между собой.
Мы надеемся, что именно такое распределение лекарств будет наиболее удобным для Вас. По ссылкам можно перейти на краткое описание препарата, ознакомиться с показаниями, противопоказаниями к применению, ценам на препарат.
Препараты, влияющие на тонус сосудов головного мозга, микроциркуляцию, метаболизм клеток головного мозга:
- Препараты, используемые при головокружении:
- Противомигренозные средства:
- Препараты, используемые для купирования болевого синдрома:
- Препараты, используемые для купирования нейропатической боли:
- Хондропротекторы:
- Миорелаксанты:
- Препараты, влияющие на свертываемость крови:
- Легкие седативные средства:
- Транквилизаторы:
-
-
- Грандаксин
- Атаракс
- Афобазол
- Реланиум
- Стрезам
- Мебикар
-
Антидепрессанты:
Антиастенические препараты (анксиолитики):
-
-
- Когитум
- Ладастен
- Стимол
- Адаптол
-
Противоэпилептические препараты:
-
-
- Вимпат (раствор)
- Прегабалин-Рихтер
- Тиагабин (габитрил)
- Депакин (депакин хроно, депакин хроносфера)
- Конвульсофин (конвулекс)
- Ламиктал (ламотриджин)
- Лирика
- Сабрил
- Суксилеп
- Топамакс
- Хлоракон
- Хлоралгидрат
- Фелбамат
- Финлепсин (карбомазепин)
-
Препараты, влияющие на систему ДОПА (противопаркинсонические препараты):
-
-
- Азилект
- Мадопар
- Наком
- ПК-мерц
- Проноран
- Реквип
- Сталево
- Мирапекс
-
Снотворные препараты:
-
-
- Циркадин
- Донормил
- Реслип
- Мелаксен
- Меларена
- Меларитм
- Феназепам
- Фенобарбитал
-
- Ноотропные препараты:
- Витамины группы В (нейрометаболические и общеукрепляющие средства):
- Гомеопатические средства:
- Другие средства:
- БАДы:
-
-
- НовоКапилляр
- Риколин
- Церебрамин
-
А
- Б
- В
- Г
- Д
- И
-
-
- Ибупрофен
- Ипигрикс (таблетки)
-
К
Л
-
-
- Ладастен
- Ламиктал (ламотриджин)
- Лирика
- Луцетам (раствор, таблетки)
-
- М
- Н
- О
- П
- Р
-
-
- Ревма-гель
- Реквип
- Рекогнан
- Реланиум
- Реслип
- Риколин
-
- С
- Т
- Ф
- Х
- Ц
- Э
-
-
- Экседрин
- Эльбона
- Элькар (ампулы)
- Энелбин 100 Ретард
-
-
-
- Афобазол или Новопассит
- Персен или Новопассит
- Толперизон или Мидокалм
-
Алексей Борисов (врач-невролог)
Практикующий врач-невролог. Окончил Иркутский государственный медицинский университет. Работает в факультетской клинике нервных болезней. Подробнее…
Источник: https://neurosys.ru/lechenie/lekarstva
Классификация лекарственных препаратов для лечения геморроя и лечение болезни
Какие лекарственные препараты для лечения геморроя признаны самыми эффективными? А какие из них дают только временный эффект? И почему не следует заниматься лечением такой «деликатной» проблемы самостоятельно? Казалось бы, нам неоднократно доводилось видеть рекламу различных свечей и мазей, однако они облегчают только болезненные симптомы, тогда как само заболевание вскоре возвращается снова. И так до тех пор, пока пациент не решиться на хирургическую операцию. Так как же правильно лечить геморрой?
Классификация лекарственных препаратов от геморроя
Условно все препараты, которые призваны избавить вас от геморроя, можно разделить на:
- Антикоагулянты — оказывают противовоспалительное действие, предотвращают развитие тромбов (и способствуют их рассасыванию), восстанавливают соединительную ткань. К этой категории чаще всего относят Гепарин.
- Гемостатики — ускоряют процесс свертывания крови, благодаря чему устраняется внутреннее кровотечение. К данной категории можно отнести такой препарат, как Натальсид и его производные.
- Венотонизирующие — усиливают тонус мышц, снижают вероятность возникновения будущих оттеков, восстанавливают микроструктуру волокон сосудов (Троксевазин, Прокто-гливенол).
- Спазмолитики — препараты местного действия, которые позволяют быстро избавиться от болевых ощущений. Лучше всего с этой задачей справляются свечи на основы экстракта красавки.
- Иммуностимуляторы — используются при рецидиве геморроя. Комплекс подбирается индивидуально для каждого пациента на основе данных его анализов.
- Анестетики — снижают чувствительность, применяются в комплексе с венотонизирующими и гемостатиками. Отлично себя зарекомендовал лидокаин и бензокаин, но перед их использованием обязательно делается проба на аллергию.
Больной, приходя в аптеку, чаще всего не знаком с тем, что некоторые из категорий препаратов только устраняют симптомы, но не причину болезни — тромбоз вен и появление узлов. Соответственно, рекомендуемое фармацевтом средство поможет устранить боль, однако геморрой обязательно еще даст о себе знать в будущем.
Почему нельзя заниматься самолечением?
Главная проблема геморроя — он является следствием какого-то нарушения в работе организма. Это может быть связано с деятельностью кровеносной системы, физическое повреждение прямой кишки, или же иные проблемы в работе желудочно-кишечного тракта, вызывающие воспаление стенок эластичных волокон и кровеносных сосудов.
И нужно понимать, что при наличии воспаления существует высокий риск получения заражения поврежденных тканей, что вызовет нагноение, а то и заражение крови (так как вместе с этим в организм снова попадают продукты жизнедеятельности).
Плюс к этому, медикаментозное лечение является допустимым только на ранних стадиях развития заболевания (1-2), но никак не тогда, когда болезнь перешла в хроническую стадию и сопровождается кровотечением.
При выборе лекарственных препаратов, которые больной планирует использовать для лечения геморроя, нужно учитывать подтип болезни. А она бывает:
- наружной;
- внутренней;
- комбинированной.
Отличается болезнь по месту дислокации геморроидальных шишек. Опасность внутреннего геморроя заключается в том, что он может длительное время протекать вовсе без каких-либо явных симптомов и, соответственно, обнаруживается уже только после того, как пациент заметит кровотечение или сильные боли в районе прямой кишки.
Для его лечения эффективно использовать мази и ректальные свечи, действие которых направлено на восстановление нормального тонуса кровеносных сосудов и предотвращения появления новых узлов. К ним можно отнести свечи Релиф, Проктоседил, Проктогливенол. Будьте внимательны — дозировку может указывать только лечащий врач.
Наружный лечится, по большей части, венотонизирующими препаратами в сочетании с антисептиками. При этом для устранения видимых узлов используются препараты с большей дозировкой действующего вещества, так как в данном месте (вокруг сфинктера) проницаемость кожи существенно ниже. Соответственно, непосредственно к сосудам доставляется меньшее количество лекарства.
Вместе с медикаментами местного действия врач, на свое усмотрение, назначает прием таблеток, которые стимулируют нормальную работу кровеносной системы, укрепляют вены, препятствуют образованию тромбов и узлов. К таковым можно отнести Детралекс и Пейлекс. При наличии зуда в районе анального отверстия допускается использование антисептиков местного действия.
Лечения геморроя в период беременности осложнено тем, что некоторые из вышеуказанных препаратов в это время принимать не рекомендуется, так как действующие их вещества способны проникать через плаценту и, соответственно, попадать в организм ребенка, принося ему непоправимый вред. При таком раскладе лекарственные препараты для лечения геморроя подбираются строго врачом и лечение проводится под его контролем. Хотя при наличии слабо выраженных симптомов рекомендуется вообще обходиться без лечения.
Геморрой во время беременности связан с давлением, которое оказывает плод и на кровеносную систему, и на тазобедренный сустав. Из-за этого и происходит образование узлов.
Вместе с этим болезнь может усугубиться во время родов, когда женщине приходится прилаживать не малых усилий для прохождения малыша в утробе. Но это — временное явление. То есть, геморрой, при соблюдении гигиены, самостоятельно проходит буквально в течении 2-4 месяцев.
На этот период можно посоветовать использовать только антисептики и оральные венотонизирующие препараты. Это ускорит процесс регенерации соединительной ткани.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Источник: http://surgeryzone.net/info/informaciya-po-koloproktologii/klassifikaciya-lekarstvennyx-preparatov-dlya-lecheniya-gemorroya-i-lechenie-bolezni.html
 Как лечить боль в локтевом суставе
Как лечить боль в локтевом суставе