Содержание статьи: Реактивный артрит (ранее синдром Рейтера) — аутоиммунное заболевание, которое развивается в ответ на инфекцию. Воспаление и отек суставов, дискомфорт при мочеиспускании, изменение зрения — основные признаки синдрома Рейтера. Пациентами с реактивным артритом лечит врач-ревматолог.
Диагностика не является простой из-за многообразия и расплывчатости симптомов и отсутствия верификационного лабораторного теста. Все обследования направлены на исключение других типов артрита. Мужчины болеют в 10 раз чаще, чем женщины. Большинство пациентов с реактивным артритом — молодые люди.
Дети младшего возраста, как правило, имеют постдизентериальную форму, в то время как подростки и молодые мужчины заболевают после заражения хламидийной инфекцией.
Этиология
Инфекционные причины — основные этиологические факторы. Организмы, которые ассоциируют с реактивным артритом, включают: • хламидию трахоматис;
• уреаплазму уреалитикум;
• гонококки Нейссера;
• шигеллу;
• сальмонеллу;
• кампилобактер;
• микоплазму;
• эшерихию;
• псведотуберкулезную палочку и пр.
Кто может заболеть реактивным артритом
Бактерии, провоцирующие синдром Рейтера, чрезвычайно распространены. Теоретически, у каждого, кто вступил в контакт с микробами, может развиться заболевание.
Роль бессимптомной хламидийной инфекции окончательно не определена, но некоторые случаи артрита неизвестной причины связаны с хламидиозом. Заболевание, как правило, встречается чаще у мужчин в возрасте от 20 до 50 лет.
У некоторых пациентов с реактивным артритом обнаруживают ген HLA-B27. У них также более вероятны хронические (длительные) симптомы. Тем не менее, пациенты с отрицательным результатом на HLA-b27 могут заболеть после контакта с инфекционными агентами.
У пациентов с ослабленной иммунной системой (СПИД и ВИЧ, иммуносупрессия на фоне приема препаратов, после химиолучевого лечения и пр.) также может развиться реактивный артрит.
Признаки и симптомы болезни Рейтера
Классическая триада симптомов: • неинфекционный уретрит;
• конъюнктивит;
• артрит. Эти признаки в совокупности могут быть только у 1/3 больных. Некоторые специалисты называют четвертый критерий – изменения кожи и ее придатков.
У некоторых пациентов зарегистрированы жалобы на диарею, боли в животе, тошноту за 3-4 недели до появления изменений в суставах, нарушения мочеиспускания и ухудшения зрения.
Для болезни Рейтера характерно следующее:
1. Появление острых болей в суставах на фоне недомогания, усталости и повышения температуры. Артрит поражает преимущественно нижние конечности (колени, лодыжки, щиколотки), асимметричный, с ранними болями в мышцах. Может быть дактилит (утолщение, увеличение пальца), энтезопатия (поражения сухожилий в месте их прикрепления к кости), сакроилеит (воспаление боли в нижней части спины, усиливающиеся в ночные часы). 2. Частые мочеиспускания малыми порциями, с ургентными позывами и выделениями из мочеиспускательного канала. 3. В тяжелых случаях: простатит, везикулит, вульвовагинит, цистит, бартолинит, сальпингоофорит, цервицит, пиелонефрит. 4. Резь в глазах, светобоязнь, снижение остроты зрения, покраснение конъюнктивы. В осложненных случаях присоединяются увеит, кератит, склерит, катаракта, язва роговицы, отек сетчатки, неврит зрительного нерва. Конъюнктивит 5. Дискомфорт в животе после эпизода диареи. Изменения в кишечнике напоминают таковые при воспалительном процессе. 6. У ВИЧ-положительных пациентов могут быть признаки псориатических высыпаний на сгибательных поверхностях, в зоне роста волос на голове, на подошвах и ладонях. 7. Изменения кожного покрова и ногтей: кератодермия, узелковая эритема, ониходистрофия. Язвенные поражения полости рта. Псориазоформенные высыпания могут быть на головке полового члена. Кератодермия подошв Подногтевой гиперкератоз 8. Со стороны сердечно-сосудистой системы: нарушение проводимости, аортальная регургитация, миокардит, перикардит. 9. Болезнь Рейтера может нарушать работу почек, что проявляется протеинурией, микрогематурией, амилоидозом, иммуноглобулин-А нефропатией. 10. У женщин клиническая картина синдрома Рейтера может быть стертой; при свободном сексуальном поведении возможно заражение всех сексуальных партнеров.
Диагностические мероприятия
Болезнь Рейтера устанавливают на основании анамнеза и данных физического осмотра.
Важно сообщить о диарее, рвоте, повышении температуры, незащищенном сексуальном контакте, если перечисленное имело место 2-3 недели назад. При диагностическом поиске могут быть полезны следующие исследования: • общий анализ крови;
• С-реактивный белок;
• Ревматоидный фактор (анализ исключения, при синдроме Рейтера отрицательный).
• антитела к специфическим бактериальным антигенам;
• серологические и культуральные анализы (кровь, моча, кал, отделяемое шейки матки/уретры) на хламидиоз;
• генетический маркерный тест на лейкоцитарный антиген (HLA– B27);
• кожная проба с туберкулином;
• исследование на ВИЧ-инфекцию;
• общий анализ мочи;
• ПЦР-диагностика синовиальной жидкости, крови, мочи, отделяемого уретры, цервикального канала.
Инструментальная диагностика включает:
• нативную рентгенографию;
Со временем синдром Рейтера приводит к изменениям в суставах, которые фиксирует рентгеновский снимок.
• сцинтиграфию костей скелета;
• магнитно-резонансную томографию (преимущественно, крестцовые суставы); МРТ показывает разрушительные изменения раньше, чем рентгенография.
• компьютерную томорафию;
• УЗИ;
• эхокардиографию.
К числу прочих исследований относят:
• артроцентез: анализ синовиальной жидкости (часто требуется для исключения инфекционного процесса, особенно при моноартикулярном артрите); • антистрептолизин О (ASO) при подозрении на стрептококковую инфекцию;
• электрокардиографию.
Лечение болезни Рейтера
При синдроме Рейтера показаны консультации специалистов: • гинеколога/уролога;
• ортопеда/ревматолога;
• офтальмолога;
• физиотерапевта;
• дерматолога;
• инструктора ЛФК. Специфической терапии не существует, лечение направлено на облегчение симптомов. У 2/3 пациентов организм без приема лекарств справляется с болезнью, но у 30% развиваются хронические симптомы и осложнения.
Препараты при болезни Рейтера включают:
• НПВС (нестероидные противовоспалительные средства) — основа терапии, назначают Индометацин, Диклофенак, Напроксен, Мелоксикам, Целекоксиб, Рофекоксиб. Учитывая, что при реактивном артрите курс лечения длительный, для избегания привыкания препараты чередуют. • кортикостероиды; Внутрисуставное и системное введение при отсутствии эффекта от НПВС, в острой стадии и в фазе обострения. Начинают с больших доз, которые постепенно уменьшают. Иногда прибегают к пульс-терапии метилпреднизолоном в течение 3-5 суток при тяжелой форме заболевания. • антибиотики: тетрациклины, макролиды, фтохинолоны; • препараты для нормализации иммунных реакций: Сульфасалазин, Метотрексат. Лекарства применяют для пациентов, у которых нет положительного ответа на прием НПВС или если есть противопоказания к назначению; • Этанерцепт, Инфликсимаб – относительно новые лекарства, проводятся клинические исследования. • препараты для нормализации кальциевого обмена. Так как при длительном приеме антибиотиков могут активно размножаться грибковые патогены, в схему включают антимикотики. При сильных болях в мышцах и суставах назначают физиотерапию: фонофорез протеолитических ферментов, глюкокортикостероидов, хондропротекторов; УВЧ, магнитную и лазерную терапию.
Синовиальная пункция может выполняться не только с диагностической, но и с лечебной целью. Избыточную жидкость убирают и вводят кортикостероиды. Местная терапия подразумевает использование компрессов с диметилсульфоксидом и мазей/гелей с обезболивающим и противовоспалительным эффектом. При неосложненных формах госпитализация не требуется, но если есть признаки интоксикации, а поражение суставов множественное – показано стационарное лечение с дезинтоксикационной терапией. При простатите на фоне синдрома Рейтера назначают антибиотик с учетом чувствительности, Простатилен (Витапрост), НПВС, физиопроцедуры. Если пациент не получает стероидную терапию, ограничения в питании не нужны. Пациенту с самого начала рекомендуют посильную физическую нагрузку и занятия физкультурой. По мере стихания воспаления нагрузку постепенно увеличивают. Санаторно-курортное лечение возможно только вне обострения. При поражении глаз назначают антибиотики и глюкокортикостероиды местно.
Упражнения при синдроме Рейтера
- Ходьба: помогает наращивать силу и поддерживает гибкость суставов, укрепляет кости и снижает риск остеопороза.
- Тай-чи: упражнения на основе боевых искусств древнего Китая, плавные круговые движения помогают расслабиться, поддерживают мобильность и улучшают диапазон движений.
- Тренировки в теплой воде: уменьшают болевой синдром, увеличивают мышечную силу, подвижность в суставах.
- Велосипед – хороший вариант для пациентов с артритом с низкой физической нагрузкой.
- Бег трусцой на мягких поверхностях (вне острой стадии).
- Ходьба/прогулки: вопреки распространенному мнению, бег не вызывает остеоартрита у людей с нормальными, неповрежденными коленями.
Перед началом лечебной физкультуры необходима консультация специалиста. Регулярное выполнение упражнений способствует: • улучшению функции сустава;
• увеличению объема движений;
• укреплению мышц. Гимнастика может выполняться, даже если есть воспаление и боль. Полезно плавание, так как вода уменьшает давление на суставы, что облегчает выполнение необходимого объема упражнений. Приведем варианты, которые могут помочь справиться с недугом:
Йога: облегчает боль в суставах, расслабляет мускулатуру.
Чтобы упражнения принесли максимальную пользу, соблюдайте ряд правил: • старайтесь быть последовательными;
• увеличивайте нагрузку постепенно;
• не занимайтесь в острый период;
• не переусердствуйте;
• слушайте сигналы тела;
• устанавливайте реалистичные цели;
• чередуйте отдых с активностью.
Каков прогноз для людей с синдромом Рейтера
Большинство пациентов полностью выздоравливают после первоначальной вспышки симптомов и возвращаются к привычной деятельности через 2-6 месяцев. Значение имеет раннее установление диагноза и адекватная терапия. В тяжелых случаях симптомы артрита могут длиться до 12 месяцев, но чаще они выражены умеренно. У 20-30% болезнь приобретает хроническое течение.
Исследования показывают, что у 15-50 % пациентов снова появятся симптомы через некоторое время. Возможно, что рецидивы связаны с реинфекцией. Боль в спине и артрит являются признаками, которые чаще всего носят рецидивирующий характер.
Длительно существующий нелеченый хламидиоз рассматривается одной из провоцирующих причин бесплодия, как у мужчины, так и у женщины.
Гепаторенальный синдром
Гепаторенальный синдром — представляющее угрозу для жизни осложнение у пациентов с терминальной стадией цирроза печени или печеночно-клеточной недостаточностью. В основе патологического
Подробно Синдром Рейтера
Реактивный артрит (ранее синдром Рейтера) — аутоиммунное заболевание, которое развивается в ответ на инфекцию. Воспаление и отек суставов, дискомфорт при мочеиспускании, изменение зрения
Подробно Мягкий шанкр
Мягкий шанкр — венерическая инфекция, провоцируемая стрептобактерией Дюкрея. Этот грамотрицательный факультативный анаэробный патоген разрушается под действием некоторых дезинфицирующих
Подробно Венерические заболевания в вопросах и ответах
Существует много мифов и заблуждений о заболеваниях, передаваемых половым путем (ЗППП). В каких-то из них есть немного истины, но некоторые удивляют своей безграмотностью. Ниже приведены
Подробно
Справочник
Клиники и врачи
- Клиники вашего города
- Врачи вашего города
Источник: https://genitalhealth.ru/452/Sindrom-Reytera/
Синдром Рейтера: симптомы и лечение
Синдром Рейтера сопровождается триадой воспалительных поражений суставов, глаз и мочеполовых органов. В 80 % случаев он наблюдается у молодых мужчин 20-40 лет, реже – у женщин, крайне редко – у детей. При отсутствии лечения может вызвать тяжелые осложнения – вплоть до инвалидизации больного.
В этой статье мы ознакомим вас с симптомами и основными способами лечения и профилактики синдрома Рейтера. Владея этой информацией, вы сможете вовремя принять решение о необходимости обращения к врачу для предотвращения таких осложнений этого патологического процесса, как хронизация заболевания, нарушение подвижности позвоночника и развитие ухудшения зрения (вплоть до слепоты).
Впервые синдром Рейтера был описан как осложнение кишечной инфекции, а позднее стало известно, что он может провоцироваться и инфекционными процессами в мочеполовой системе. Причиной развития этого недуга становится аутоиммунная реакция, возникающая в ответ на внедрение бактериального или вирусного агента.
Чаще он развивается на фоне хламидиоза, а иногда выявить его точную причину развития не удается.
Кроме хламидий синдром может провоцироваться уреаплазмами, сальмонеллами, шигеллами и иерсиниями. И большинство специалистов склоняются к теории о наличии наследственной предрасположенности к возникновению такой аутоиммунной реакции в ответ на инфекцию.
Симптомы
Синдром Рейтера развивается спустя 1,5-2 месяца после перенесенной мочеполовой или кишечной инфекции. А его течение может быть:
- острым – до полугода;
- затяжным – до 1 года;
- хроническим – более 1 года.
Симптомы со стороны мочеполовой системы
Именно признаки поражения мочеполовой системы чаще становятся первыми сигналами о начале развития синдрома Рейтера. Они проявляются симптомами уретрита, цистита, простатита, вагинита и пр.
У мужчин обычно появляются такие симптомы:
- неприятные ощущения во время опорожнения мочевого пузыря: зуд, жжение, слизистые выделения;
- учащенное мочеиспускание;
- гиперемия наружного отверстия уретры;
- боли или дискомфортные ощущения во время секса;
- боли внизу живота.
У женщин обычно появляются такие симптомы:
- выделения из влагалища;
- жжение, боли и рези при мочеиспускании;
- учащенное мочеиспускание;
- боли во время полового акта;
- дискомфортные ощущения или боль внизу живота.
В лабораторных анализах – мазках и моче – определяется лейкоцитоз.
Симптомы со стороны органов зрения
Через короткий промежуток после появления признаков поражения мочеполового тракта у больного появляются признаки воспаления глаз. Впоследствии они приводят к развитию конъюнктивита, а в тяжелых случаях вызывают ирит, иридоциклит, ретробульбарный неврит, увеит или кератит.
При синдроме Рейтера больного беспокоят следующие симптомы поражения глаз:
- боль и дискомфортные ощущения;
- слезотечение;
- слизистые или гнойные выделения;
- ухудшение зрения;
- покраснение глаз;
- светобоязнь.
Иногда слабовыраженные проявления конъюнктивита наблюдаются только на протяжении первых двух дней и остаются незамеченными.
Симптомы со стороны суставов
Основным проявлением синдрома Рейтера является поражение суставов, которое впервые дает о себе знать спустя 1-1,5 месяцев после появления признаков поражения мочеполовой системы или их обострения.
Обычно при этом заболевании происходит воспаление 1-2 суставов (моно- или олигоартрит), но иногда течение патологического процесса захватывает множество суставов и у больного развивается полиартрит. Чаще воспаляются суставы ног и этот процесс распространяется по принципу снизу-вверх (т.
е. вначале развивается артрит голеностопного сустава, а затем – коленного и т. п.).
При синдроме Рейтера больного беспокоят следующие симптомы поражения суставов:
- боль;
- асимметричность поражения суставов;
- изменение окраски кожи над суставом (от красного до синюшного цвета);
- гипертермия и отечность кожных покровов в области воспаления.
В некоторых случаях при синдроме Рейтера происходит поражение крестцово-подвздошного сочленения и суставов позвоночного столба. При этом у больного появляется скованность в движениях по утрам и боль. А при поражении суставов стопы может происходить быстрое формирование плоскостопия.
По данным статистики у половины больных симптомы артритов исчезают полностью, у 30 % – возникает рецидивирующий артрит, а у 20 % – хронический артрит, приводящий к ограничению функциональности суставов и атрофии прилегающих мышц.
Другие симптомы
Иногда при синдроме Рейтера, всегда сопровождающемся триадой характерных симптомов, появляются признаки поражения других органов.
На коже могут появляться красные пятна, которые возвышаются над ее поверхностью в виде бугорков. Как правило, такие изменения наблюдаются на ладонях и подошвах. В дальнейшем возможно образование уплотненных зон с признаками шелушения и ороговения кожных покровов.
Иногда при синдроме происходит поражение слизистых оболочек. Такие признаки наблюдаются на половых органах и в полости рта.
На фоне артритов могут возникать воспалительные процессы в области крепления сухожилий и связок. Такие процессы сопровождаются появлением боли, покраснений и отечности. Как правило, такой воспалительный процесс локализуется в области ахиллова сухожилия.
В крайне редких случаях синдром Рейтера приводит к воспалительным процессам в почках, легких или сердце.
Диагностика
Предположительный диагноз «синдром Рейтера» может ставиться на основании сведений о перенесенной мочеполовой или кишечной инфекции и присутствии в жалобах пациента данных о типичной для этой болезни триады симптомов. Для подтверждения диагноза больному назначается ряд лабораторных анализов:
- клинический анализ крови – лейкоцитоз, повышение СОЭ;
- соскоб из уретры или влагалища – выявление хламидий или уреаплазмы;
- анализ суставной жидкости – выявление хламидий;
- биохимия крови – отсутствие ревматоидного фактора и присутствие С-реактивного белка;
- соскоб слизистой глаза – выявление хламидий;
- иммунологический анализ крови – высокий титр иммуноглобулинов М и G;
- генетический анализ – определение гена HLA-B27;
- ПЦР крови – выявление ДНК хламидий/уреаплазм.
Для выявления нарушений в суставах и прилегающих к ним тканях могут назначаться такие инструментальные методы:
Лечение
Терапия синдрома Рейтера всегда комплексная и занимает от 3 до 12 месяцев. Ее основные цели направлены на устранение инфекционного агента, купирование воспалительного процесса и подавление аутоиммунной реакции.
Для лечения хламидиоза или уреаплазмоза назначают прием нескольких антибиотиков в максимальных дозах. Для предупреждения повторного инфицирования прием таких же препаратов рекомендуется половому партнеру. Больному могут назначаться комбинации следующих средств:
- макролиды: Клацид, Зи-фактор, Кларитромицин, Рокситромицин;
- фторхинолоны: Ципрофлоксацин, Спарфлоксацин, Офлоксацин;
- тетрациклины: Доксициклин.
Антибиотикотерапия проводится длительно – на протяжении 3-8 недель – и может приводить к развитию кандидоза и поражению органов пищеварительного тракта. Для предупреждения этих нежелательных последствий применяются следующие препараты:
- гепатопротекторы: Легалон, Гептрал, Карсил, Гепа-Мерц, Эссенциале, Гепабене и др.;
- противомикотические средства: Клотримазол, Пимафуцин, Флуконазол и др.;
- поливитаминные комплексы: Биовиталь, Алфавит, Дексавит, Витрум и др.
Для максимальной эффективности антибактериальной терапии рекомендуется параллельный прием протеолитических ферментов: трипсина, химотрипсина или вобэнзима.
Лечение артритов заключается в применении негормональных и кортикостероидных противовоспалительных средств:
- нестероидные противовоспалительные: Нимесулид (или Нимегезик), Аркоксиа, Диклоберл, Целекоксиб;
- глюкокортикостероиды: Преднизолон, Полькортолон, Дипроспан, Кеналог.
Эти препараты позволяют устранить воспаление, боль, отечность и снижают температуру тела.
Важной частью лечения синдрома Рейтера является использование средств для подавления аутоиммунной реакции, направленной на разрушение соединительной ткани. Они применяются на протяжении длительного времени (4-12 месяцев), а в тяжелых случаях назначаются больному для пожизненного приема.
Для лечения синдрома Рейтера используются следующие иммуносупрессоры:
- метотрексат;
- сульфасалазин;
- плаквенил;
- иммард;
- делагил;
- салазопирин.
- циклоферон;
- тимоген;
- примавир;
- неовир;
- тималин.
Для повышения иммунитета могут использоваться такие методики, как ультрафиолетовое облучение крови и внутривенная квантовая терапия.
При повышении температуры и интоксикации больному назначаются десенсибилизирующие средства (Фенирамин, Лоратадин, Кетотифен) и внутривенное введение растворов реополиглюкина или реосорбилакта. Такая дезинтоксикационная терапия не только облегчает состояние больного, но и повышает эффективность других лекарственных средств.
После стихания воспалительного процесса назначается физиотерапия:
- лечебная физкультура;
- амплипульстерапия;
- магнитотерапия;
- электрофорез с раствором новокаина.
Профилактика
Специфических мер профилактики синдрома Рейтера не существует. Для предупреждения его развития рекомендуются меры, направленные на профилактику и своевременное лечение венерических заболеваний.
К какому врачу обратиться
Тяжесть синдрома Рейтера определяется поражением суставов, поэтому основную терапию назначает ревматолог. При сопутствующей патологии наружных мочеполовых органов необходима консультация уролога, гинеколога и венеролога. Поражение глаз — повод для консультации офтальмолога. Также необходимо лечение у физиотерапевта.
Специалист клиники «Московский доктор» рассказывает о синдроме Рейтера:
Первый канал, программа «Жить здорово!» с Еленой Малышевой, в рубрике «Про медицину» разговор о синдроме Рейтера (с 32:45):
(Пока оценок нет) Загрузка…
Источник: https://myfamilydoctor.ru/sindrom-rejtera-simptomy-i-lechenie/
Симптомы и лечение синдрома (болезни) Рейтера
Синдром Рейтера или реактивный артрит — это клиническое заболевание, характеризующееся аутоиммунным воспалением суставов посредством реакции на инфекцию в организме человека. Симптомы воспаления могут также затрагивать уретру и глаза, вызывая конъюнктивит.
Наиболее распространенными суставами, которые поражаются при заболевании — это суставы лодыжек и колена. Первые признаки болезни обычно возникают в течение 1-3 недель.
Синдром (болезнь) Рейтера (триада Рейтера, реактивный артрит, постинфекционный артрит) — ревматическое заболевание, представляющая собой триаду симптомов неизвестной этиологии, включающих артрит, уретрит и конъюнктивит.
Болезнь возникает вследствие более ранней инфекции желудочно-кишечного тракта или воздействия заболеваний, передающихся половым путем (ЗППП). Заболевание впервые было описано Гансом Рейтером, немецким врачом.
Факты! Синдром Рейтера был впервые описан в 1961 году берлинским бактериологом и гигиенистом Гансом Рейтером (1881 – 1969).
Общая распространенность синдрома Рейтера встречается редко, потому что его признаки часто ошибочно принимают за более распространенные симптомы артрита.
Женщины и мужчины в третьем десятилетии более склонны к болезни Рейтера, как и люди с синдромом приобретенного иммунодефицита (СПИД).
Гендерное распределение болезни между мужчинами женщинам 1:1. Синдром Рейтера возникает в промежутке 20-40 лет.
Причины синдрома (болезни) Рейтера
Синдром Рейтера является вторичной реакцией на первичную инфекцию в желудочно-кишечном тракте и мочеполовой системе. Первичной инфекцией зачастую являются грамотрицательные, факультативные или внутриклеточные бактерии.
Из-за своего обычного происхождения в кишечнике и гениталиях синдром Рейтера по своей природе иногда классифицируется как венерическая или инфекционная болезнь.
Это наиболее распространенные этиологические агенты, которые вызывают первичное заболевание при синдроме Рейтера:
- Shigella flexneri (Шигеллез, или бактериальная дизентерия);
- Гонококк (Neisseria gonorrhoeae), которая вызывает гонорею;
- Уреаплазма (Уреаплазмоз), инфекциях мочевых путей;
- Chlamydia trachomatis, вид Хламидии, которая является одной из основных причин заболеваний, передающихся половым путем;
- Сальмонеллы — род неспороносных бактерий, имеющих форму палочек, являются первичной инфекцией кишечника;
- Микобактерии туберкулёза;
- паразит Cyclospora cayetanensis, вызывающе первичное заражение желудочно-кишечного тракта;
- Иерсиния энтероколитика (Yersinia enterocolitica);
- Клостридиум диффициле, вызывающий псевдомембранозный энтероколит;
- β-гемолитическими стрептококками группы А, которые обладают самым высоким иммунным ответом.
Урогенитальная хламидийная инфекция является наиболее распространенной из всех заболеваний, передающихся половым путем, хотя число случаев возникновения постинфекционного артрита, вызванных вследствие хламидиоза, ниже предполагаемой заболеваемости.
Также, примерно у 10% людей заболевание возникает без каких либо инфекций. Обусловлено это тем, что, у людей имеется генетическая предрасположенность к этому заболеванию. Пациенты являются носителями гена гистосовместимости HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию серонегативных спондилоартропатий).
Симптомы синдрома (болезни) Рейтера
Синдром Рейтера вызывает сильную боль в суставах.
В общем, признаки и симптомы синдрома Рейтера начинаются через 1-3 недели после первичного инфицирования инфекцией. Обычно наблюдаются следующие специфические симптомы:
- артрит (ломота в суставах) — чаще всего на лодыжках, коленях, ногах, пятках и нижнем спине;
- конъюнктивит — болезнь Рейтера обычно проявляется воспалением конъюнктивы;
- жалобы со стороны мочевыделительной системы — у больных наблюдается повышенная частота мочеиспускания с болью или без нее (также, в некоторых случаях, болеть могут простата и шейка матки);
- деформации — в некоторых случаях при триаде Рейтера пальцы рук и ног могут разбухать и деформироваться.
- люмбаго (острые боли в пояснице; прострел).
Также, в дополнение к классическим симптомам болезни Рейтера, если причиной является хламидии, присоединяются характерные признаки кожных поражений, такие как кератодермия и цирцинарный баланит у мужчин (см. фото ниже).
Рисунок 1. Кератодермия. Рисунок 2. Цирцинарный баланит.
Осложнения синдрома Рейтера
При запущенном синдроме Рейтера развивается общая дисфункция, помутнение зрения, эректильная дисфункция, бесплодие. На поздней стадии болезни Рейтера могут пострадать почки, аорта и сердце.
В большинстве случаев нелеченного синдрома Рейтера, он переходи в хроническую форма. Хроническая форма заболевания может быть очень серьезной, поскольку симптомы могут больше не поддаваться противовоспалительным препаратам.
Диагностика синдрома (болезни) Рейтера
- Перед постановкой диагноза врачи изучают историю болезни пациента, проводиться полное физическое обследование, выявляя у больного отек суставов ног, рук и спины, физический осмотр, который выявит конъюнктивит или типичные поражения кожи и анализ крови.
- Анализ крови проводится для определения признаков предшествующей и текущей инфекции, признаков воспаления, наличия антител и генетических маркеров, указывающих на синдром Рейтера.
- Список возможных исследований:
- анализ C-реактивного белка (СРБ, CRP);
- определение антигена HLA-B27;
- рентгенография суставов, спины и таза;
- ультразвуковое исследование (УЗИ) суставов;
- анализ скорости оседания эритроцитов (СОЭ);
- общий анализ мочи;
- пункция полости сустава (артроцентез).
Исходя из жалоб, истории болезни и результатов обследования, лечащий врач может довольно четко конкретизировать причины синдром Рейтера. Однако важным диагностическим шагом является также исключение других заболеваний суставов (например, ревматоидного артрита или болезни Лайма) с помощью соответствующих исследований.
Лечение синдрома (болезни) Рейтера
Специального лечения для болезни нет. Реактивный артрит может длиться от нескольких недель до нескольких месяцев. Основная цель лечения синдрома Рейтера — облегчить симптомы и устранить основную инфекцию.
Больным, после лабораторных анализов и идентифицирования возбудителя назначают конкретные антибиотики против бактериальной инфекции.
Конъюнктивит и поражения кожи, связанные с синдромом, обрабатывается мазью или глазными каплями.
Для облегчения симптомов мягкой боли при синдроме Рейтера назначают нестероидные противовоспалительные препараты (НПВП). Например: Нимесулид (или Нимегезик), Аркоксиа, Диклоберл, Целекоксиб.
Для немедленного устранения воспаления и боли в пораженный сустав врач вводит прямые инъекции кортикостероидов. Кортикостероиды очень эффективны и считается одними из самых сильных противовоспалительных лекарственных средств, но их применяют только при тяжелых случаях болезни.
Также, контролировать боль при хронической форме синдрома Рейтера помогут некоторые антиартритные препараты (альтернатива НПВП), такие как Азульфидин и Метотрексат. Оба препарата относят к так называемым основным методам лечения.
Физиотерапия
Физиотерапия и мануальная терапия предназначены для поддержания подвижности суставов и предотвращения мышечного истощения или повреждения связок. В большинстве случаев назначают криотерапию (лечение холодом). Криотерапия оказывает болеутоляющее и противовоспалительное действие.
Подагра (подагрический артрит)
Питание и добавки
Для лечения постинфекционного артрита необходимо внести изменения в рацион питания. Вам следует больше потреблять продукты богатые витамином D и кальцием, а также Омега-3, эти витамины положительно влияют на костную систему, костную соединительную ткань и мускулатуру.
Полезно потреблять больше орехов, клетчатки и овощей, в них содержится больше всего витаминов и минералов. Напротив, следует избегать всех продуктов, богатых насыщенными жирами, фас-фуда, предварительно приготовленной пищи в упаковках.
Все эти рекомендации являются необходимыми для лечением болезни Рейтера.
Профилактика синдрома (болезни) Рейтера
Профилактические мероприятия против синдрома Рейтера включает изучение генеалогического древа для выявления возможных наследственных предрасположений к данному заболеванию.
Люди, у которых близкие болели реактивным артритом имеют к нему предрасположенность.
Они должны оградить себя от инфекцией желудочно-кишечного тракта и заболеваний, передающихся половым путем, из-за которых возникает синдром Рейтера.
Должна быть обеспечена надлежащая санитария пищевых продуктов, чтобы предотвратить шигеллез, сальмонеллез и кампилобактерную инфекцию кишечника, которые могут привести к реактивному артриту.
Необходимо всегда соблюдать интимную гигиену и меры предосторожности во время половых актов, пользуйтесь презервативами, чтобы не допустить возникновение венерических заболеваний (хламидиоз, сифилис, трихомониаз, гонорею и т.д.).
Прогноз синдрома (болезни) Рейтера
- При своевременной диагностике и правильно подобранном лечение прогноз благоприятный. Полного излечения заболевания добиваются в течение 12 месяцев (70-80% людей излечиваются в течение года)
- Серьезные случаи, которые приводили больных к летальному исходу, очень редки и обычно связаны с последствием неправильного лечения.
- Повторение заболевания происходит в 15-50% случаев, особенно у людей, у которых были обнаружены антигены гистосовместимости HLA-B27.
- Наиболее распространенным осложнением является рецидив заболевания почти у половины больных в период иммунодефицита или хронического стресса.
Источник: https://tvojajbolit.ru/revmatologiya/simptomyi-i-lechenie-sindroma-bolezni-reytera/
Синдром (болезнь) Рейтера
Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже — женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений.
Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией.
Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
Синдром (болезнь) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры.
При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже — ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита.
Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней.
При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета.
При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов — сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит).
На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах.
При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови.
В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец.
Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений.
В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА.
Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов — односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии.
Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину.
Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат).
При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона).
Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Динамика течения синдрома Рейтера преимущественно благоприятная.
У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя.
У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Источник: https://www.KrasotaiMedicina.ru/diseases/rheumatology/reiter-syndrome
Синдром Рейтера: проявления и симптомы у женщин, диагностика и лечение
В этой статье описан синдром Рейтера: симптомы и лечение у женщин, его формы и причины данного нарушения.
Он может возникнуть после инфекционного кишечного заболевания и одной из его особенностей является то, что признаки появляются не сразу, а в отсроченный период.
Опасность патологии заключается в том, что процесс может приобрести системный характер. Однако при своевременной диагностике и лечении исход заболевания благоприятный – проявления синдрома проходят у 80% пациентов.
Краткое описание
Синдром Рейтера представляет собой воспаление суставов, которое имеет аутоиммунный характер и сопровождается системными проявлениями.
Пусковым фактором для развития этого нарушения служит острая кишечная инфекция.
Распространенность болезни среди мужчин почти в 2 раза больше, чем у женщин, но симптомы и проявления синдрома Рейтера у обоих полов схожи. Чаще всего патология диагностируется у молодых людей 20-40 лет.
На фоне инфекционной болезни поражение суставов происходит по 2 сценариям:
- реактивный (стерильный) артрит – аллергическое воспаление внутреннего слоя суставной сумки;
- инфекционный артрит, когда микробы проникают внутрь сустава.
В медицине также существует другое понятие – болезнь Рейтера. От синдрома она отличается тем, что основным фактором ее развития являются мочеполовые инфекции (чаще всего хламидиоз), а течение заболевания носит хронический и прогрессирующий характер. У многих пациентов болезнь приводит к формированию множественного воспаления суставов.
Причины
Причины синдрома Рейтера связаны с 2 факторами:
- желудочно-кишечная инфекция (шигеллез, иерсиниоз, сальмонеллез, кампилобактериоз и другие) ;
- генетическая предрасположенность.
Эта патология развивается в течение периода от 1 недели до 1 месяца после излечения от инфекционного заболевания. Если прошло больше времени, то этот диагноз маловероятен, причина воспаления суставов кроется в чем-то другом. В острый период инфекционного процесса синдром возникает редко.
Распространенность данной патологии, согласно медицинской статистике, составляет 1-4% пациентов, перенесших кишечную инфекцию. Чем тяжелее протекало это заболевание, тем выше риск развития осложнений в виде воспаления суставов. Однако примерно у 10% больных артрит возникает без каких-либо признаков кишечной инфекции.
Это связано с тем, что такие пациенты часто бывают носителями антигена HLA В27, имеющего большое значение в развитии аутоиммунных нарушений. Он выявляется у 80% больных. Помимо артрита, могут возникнуть такие патологии, как:
- болезнь Бехтерева, при которой нарушается подвижность суставов и позвоночника из-за заращения суставных полостей;
- неспецифический язвенный колит, или воспаление слизистой оболочки толстой кишки;
- болезнь Крона, или гранулематозное воспаление ЖКТ, сопровождающееся другими, внекишечными осложнениями;
- воспаление сосудистой оболочки органов зрения, что часто становится причиной развития слепоты.
Этапы болезни
Проявления и симптомы синдрома Рейтера у женщин проходят через 3 стадии:
- На первом этапе в организм проникает бактериальный агент, который приводит к развитию кишечной инфекции и энтероколита.
- Затем появляется острое воспаление в суставах, которое у большинства пациенток заканчивается выздоровлением.
- Если у больной имеется генетическая предрасположенность или нарушен иммунитет, то артрит может перейти в хроническую форму. Возникают системные проявления синдрома.
Эпидемия кори на Украине
Энтероколит, после которого развивается синдром Рейтера у женщин, сопровождается следующими симптомами:
- жидкий стул;
- потеря аппетита, тошнота, рвота;
- метеоризм;
- повышенная температура;
- боль в животе;
- признаки общей интоксикации – головная и мышечная боль, слабость.
При хроническом энтероколите присоединяются другие признаки:
- чередование диареи и запора;
- снижение веса;
- брожение пищи в кишечнике.
Особенности
Для синдрома Рейтера характерны следующие особенности:
- суставы чаще всего поражаются симметрично;
- в процесс вовлекается позвоночник и особенно его пояснично-крестцовая часть;
- воспаляются фаланги пальцев кистей и ног, из-за чего они приобретают «сосискообразный» вид;
- поражению наиболее подвержены суставы нижних конечностей;
- возникают боли в пятках из-за воспаления места прикрепления сухожилия и пяточной кости.
У некоторых пациенток развивается плоскостопие в результате поражения связок стоп. Вовлечение суставов в патологический процесс во многих случаях происходит по схеме «снизу-вверх» или по симптому спирали – поражаются разноименные суставы по восходящей линии позвоночника.
Синдром Рейтера у женщин: проявления и симптомы
В медицине отмечают классическую триаду признаков синдрома, которые обнаруживаются у 30% больных:
- артрит;
- цервицит – воспаление тканей шейки матки;
- патологии органов зрения.
Кроме артрита, значительный дискомфорт вызывает цервицит. Его симптомы при синдроме Рейтера у женщин заключаются в следующем:
- большое количество выделений из влагалища (слизистых или гнойных) ;
- зуд, жжение в половых органах;
- тянущая боль внизу живота и в пояснице;
- усиление неприятных ощущений после мочеиспускания и полового акта.
При присоединении других патологий малого таза (цистит, эрозия шейки матки, сальпингоофорит, эндометрит) появляются дополнительные признаки:
- частое мочеиспускание, сопровождающееся болью;
- повышение температуры тела;
- кровянистые выделения после сексуального контакта;
- сильные боли внизу живота.
Артрит
Воспаление суставов – это главная характерная черта синдрома Рейтера у женщин. Симптомы артрита заключаются в следующем:
- боль в суставах;
- их припухлость из-за отека;
- багрово-синюшная окраска кожного покрова в области воспаленного сустава;
- снижение двигательной активности, особенно в утренние часы.
Обычно количество пораженных суставов не превышает шести. Наиболее часто воспаляются суставы следующей локализации:
- сочленение кости голени и стопы;
- колени;
- пальцы стоп (особенно большие пальцы) ;
- пояснично-крестцовый сустав;
- сочленение крестца и копчика;
- тазобедренный сустав.
В некоторых случаях наблюдаются бессимптомные формы или стертое течение болезни, при котором повышается температура тела до 37,9°С, ощущается слабость, ухудшается аппетит.
Дерматологические признаки
Симптомы и проявления при синдроме Рейтера у женщин связаны не только с воспалением суставов. У некоторых пациенток могут возникнуть следующие дерматологические нарушения:
- Гиперкератоз – ороговение кожи, ее безболезненное утолщение. Патологические очаги чаще всего появляются на подошвах стоп и ладонях. Единичные папулы или бляшки могут образоваться на любом участке тела, по внешнему виду они напоминают псориаз.
- Ухудшение состояния ногтевых пластин – их окрашивание в желтый цвет, утолщение и отслаивание от мягких тканей пальцев.
- Лимфаденопатия – увеличение паховых лимфоузлов.
- В редких случаях развиваются миокардит, гломерулонефрит, воспаляются скелетные мышцы и периферические нервы.
Пластырь с микроиглой облегчит жизнь диабетикам
Поражение глаз
Проявления синдрома Рейтера со стороны органов зрения заключаются в развитии таких заболеваний, как:
- конъюнктивит;
- воспаление радужки, что приводит к ухудшению зрения;
- поражение соединительной ткани между склерой и конъюнктивой;
- воспаление оболочки глаза, в которой располагается сеть кровеносных сосудов.
Конъюнктивит чаще всего бывает малосимптомным и длится несколько дней. Воспаление может развиться только в одном глазу или одновременно в обоих. При этом пациентов беспокоят резь, обильное слезотечение, светобоязнь.
Диагностика
В целях выявления инфекции и изменений в организме назначают следующие виды анализов при синдроме Рейтера:
- ОАК – обнаруживается повышение СОЭ, количества тромбоцитов, иммуноглобулина IgA и лейкоцитов;
- биохимический анализ крови – рост содержания С-реактивного белка, ревмофактора, фибрина;
- ОАМ – могут обнаружиться лейкоциты, белок;
- анализ кала, копрограмма.
При развитии синдромов цервицита показана консультация гинеколога и взятие мазка из шейки матки для определения культуры клеток.
Инструментальная диагностика синдрома Рейтера заключается в проведении следующих видов медицинских обследований:
- Рентгенография суставов, позвоночника и крестцово-подвздошного сочленения. На снимках выявляется отек суставов, а при затяжном течении болезни – участки разрушения кости, сужение щели между суставами.
- Забор синовиальной жидкости из полости сустава. При этом обнаруживаются неспецифические изменения, характерные и для других видов артрита – снижение вязкости, наличие сгустков, большая концентрация лейкоцитов. Этот вид обследования проводят главным образом для дифференциальной диагностики подагры и септического артрита.
В качестве дополнительных исследований лечащий врач может назначить:
- ЭКГ;
- ФГДС;
- УЗИ почек и брюшной полости;
- консультацию окулиста и дерматолога.
Медикаментозная терапия
Основу лечения данного синдрома составляют следующие медикаментозные препараты:
- Антибактериальные средства. Их выбирают в зависимости от выявленного патогена и его чувствительности к антибиотикам. В качестве лекарств назначают препараты из группы тетрациклинов, «Ципрофлоксацин» и другие. После лечения антибиотиками проводят контроль эффективности терапии через 4-5 недель.
- Нестероидные противовоспалительные средства – «Диклофенак», «Ацеклофенак», «Напроксен», «Индометацин», «Нимесулид» и другие. Они снижают интенсивность воспаления в суставах и позвоночнике, а также обладают обезболивающим действием.
- Поливитамины – «Дуовит», «Компливит», «Алфавит», «Витрум» и другие.
- Гастропротекторы – «Омепразол», «Де-Нол», «Эскейп», «Биогастрон», «Дуогастрон» и другие.
- Миоспазмолитики – «Толперизон», «Тизанидин», «Тизалуд».
Вольфрамовые браслеты
Местные средства
В качестве местной терапии применяют мази, кремы или гели, в составе которых имеются НПВС:
- «Вольтарен».
- «Найз».
- «Фастум».
- «Диклофенак».
- «Ортофен» и другие.
Они оказывают терапевтическое действие непосредственно на очаг воспаления. Местное применение также снижает риск побочных эффектов, который может возникнуть при системном лечении НПВС.
Гормональные препараты
При прогрессирующем течении данной болезни и ее ярких проявлениях врач может назначить глюкокортикоиды – «Бетаметазон», «Преднизолон». Они применяются локально – вводится инъекция внутрь полости сустава и в прилегающие ткани. Продолжительность терапии составляет в среднем 3 недели. Такое лечение позволяет уменьшить воспаление.
Если в патологический процесс вовлечено большое количество суставов, то гормональные препараты вводят пациенту внутривенно. При системных проявлениях болезни, поражении почек или сердца, глюкокортикоиды назначают короткими курсами. При воспалении конъюнктивы применяют глазные капли или мази с дексаметазоном.
Немедикаментозное лечение
Лечить синдром Рейтера можно также с помощью физиотерапии:
- Фонорез с глюкокортикоидами и НПВС. Принцип этого метода заключается в воздействии ультразвуковых волн на пораженное место, что способствует глубокому проникновению лекарств и максимальному терапевтическому эффекту.
- Диадинамические токи – это способ электролечения, при котором на суставы и окружающие области воздействуют низкочастотными импульсными токами. Они оказывают возбуждающее действие на нервную систему и мышцы. В результате улучшается местное кровоснабжение, обмен веществ в тканях, проявляется обезболивающий эффект.
- Магнитолечение. Магнитное поле вызывает в синовиальной жидкости возникновение вихревых токов и оказывает комплексное физико-биологическое воздействие. Эффект от магнитолечения схож с предыдущим методом.
- Лазеротерапия. Лазерный луч производит тепловое воздействие на ткани. Спадает отек, улучшается кровообращение и питание тканей, что стимулирует их регенерацию.
- Массаж в области суставов, препятствующий развитию мышечной атрофии и способствующий ускорению метаболических процессов в тканях.
При затяжном течении болезни необходимо придерживаться следующих рекомендаций:
- стараться избегать факторов, которые приводят к обострению (инфекционные болезни, переохлаждение, стрессы, курение и злоупотребление алкоголем) ;
- соблюдать диету, в которой содержится большое количество полиненасыщенных жирных кислот, а также фрукты и овощи;
- выполнять упражнения с умеренной физической нагрузкой, лечебную физкультуру 1-2 раза в неделю.
Осложнения и прогноз
Синдром Рейтера у женщин, проявления и симптомы которого описаны выше, может привести к развитию следующих видов осложнений:
- деформация суставов и их подвывих;
- мышечная атрофия;
- остеопороз;
- нарушение работы сердца и почек.
При отсутствии системных проявлений, описанных выше, и своевременном лечении исход болезни благоприятный. У больных с антигеном HLA В27 прогноз менее благоприятный, так как часто наблюдаются нарушения функций внутренних органов.
Источник: https://labuda.blog/253373
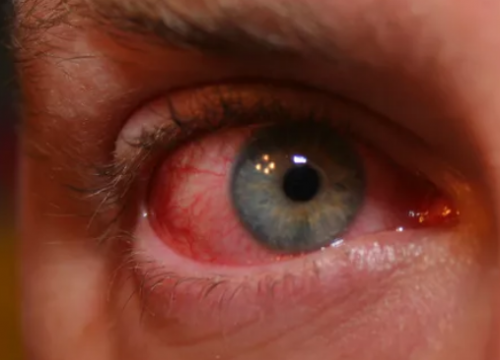 Конъюнктивит 5. Дискомфорт в животе после эпизода диареи. Изменения в кишечнике напоминают таковые при воспалительном процессе. 6. У ВИЧ-положительных пациентов могут быть признаки псориатических высыпаний на сгибательных поверхностях, в зоне роста волос на голове, на подошвах и ладонях. 7. Изменения кожного покрова и ногтей: кератодермия, узелковая эритема, ониходистрофия. Язвенные поражения полости рта. Псориазоформенные высыпания могут быть на головке полового члена.
Конъюнктивит 5. Дискомфорт в животе после эпизода диареи. Изменения в кишечнике напоминают таковые при воспалительном процессе. 6. У ВИЧ-положительных пациентов могут быть признаки псориатических высыпаний на сгибательных поверхностях, в зоне роста волос на голове, на подошвах и ладонях. 7. Изменения кожного покрова и ногтей: кератодермия, узелковая эритема, ониходистрофия. Язвенные поражения полости рта. Псориазоформенные высыпания могут быть на головке полового члена. 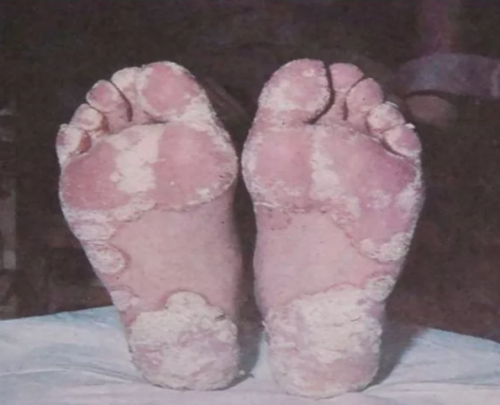 Кератодермия подошв
Кератодермия подошв 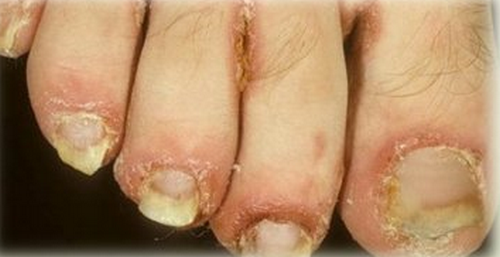 Подногтевой гиперкератоз 8. Со стороны сердечно-сосудистой системы: нарушение проводимости, аортальная регургитация, миокардит, перикардит. 9. Болезнь Рейтера может нарушать работу почек, что проявляется протеинурией, микрогематурией, амилоидозом, иммуноглобулин-А нефропатией. 10. У женщин клиническая картина синдрома Рейтера может быть стертой; при свободном сексуальном поведении возможно заражение всех сексуальных партнеров.
Подногтевой гиперкератоз 8. Со стороны сердечно-сосудистой системы: нарушение проводимости, аортальная регургитация, миокардит, перикардит. 9. Болезнь Рейтера может нарушать работу почек, что проявляется протеинурией, микрогематурией, амилоидозом, иммуноглобулин-А нефропатией. 10. У женщин клиническая картина синдрома Рейтера может быть стертой; при свободном сексуальном поведении возможно заражение всех сексуальных партнеров. 
 Рисунок 2. Цирцинарный баланит.
Рисунок 2. Цирцинарный баланит.