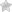Ревматоидный артрит – заболевание костных соединений воспалительного характера. По ходу развития недуга в патологический процесс вовлекается все больше сочленений, а также других систем и органов организма.
Чаще всего болезнь поражает людей среднего возраста, преимущественно женщин.
Поражение при ревматоидном артрите начинается с мелких, постепенно симметрично поражая все более крупные сочленения. Патология происходит с вовлечением в воспалительный процесс мембран на поверхности соединений, сужение суставной щели. Впоследствии к патологическому процессу присоединяется хрящевая и костная ткани.
Клиническая картина заболевания
В клинической картине болезни можно выделить общие, суставные и внесуставные проявления.
Общие проявления:
- Слабость, повышенная утомляемость, головная боль.
- Субфебрильная температура тела, повышающаяся к вечеру.
- Возможно увеличение периферических лимфоузлов.
- Резкое снижение аппетита, а затем и массы тела.
- Нарушение сна, апатия.
Суставные проявления:
- Двустороннее поражение суставов, симметричность (один из важных признаков ревматоидного артрита).
- Ощущение скованности в конечностях, которое проходит при ходьбе в течение нескольких часа.
- Признаки воспалительного процесса в костных соединениях: припухлость, гиперемия кожных покровов, нарушение функции сочленения, выраженная боль.
- Может быть повышенная подвижность, деформация сочленения.
Внесуставные проявления:
Внесуставные признаки различны и могут проявляться патологией всех основных систем и органов.
Поражение мышц, их атрофия, наличие ревматоидных узелков (подкожных безболезненных образований) являются частыми проявлениями ревматоидного артрита.
Также к ревматоидной симптоматики можно отнести патологию почек (амилоидоз), сердечно — сосудистой (изъязвление артерий и вен, кардиты), дыхательной систем (пневмонии, плевриты), зрительных структур (воспаление век и конъюнктивы).
Раннее обнаружение ревматоидного артрита значительно облегчает диагностику, лечение, а также улучшает прогноз болезни. Не откладывайте посещение врача — терапевта при дискомфорте и болевых ощущениях в суставах нижних и верхних конечностях.
Методы диагностики
Лабораторное обследование:
Дифференциальная диагностика ревматоидного артрита включает в себя анализы крови: общий (анемия, лейкоцитоз, увеличение СОЭ), биохимический (увеличение С-реактивного белка, наличие ревматоидного фактора). В общем анализе мочи выявляются лейкоциты и белок.
Анализ синовиальной жидкости при пункции пораженного сочленения выявляет лейкоцитоз, а также изменение цвета и вязкости.
Инструментальное обследование:
Дифференциальная диагностика включает в себя традиционные методы: рентгенография (определение стадии, степени поражения сустава, дополнительные образования, наличие остеопороза, анкилозов), УЗИ-суставов (наличие жидкости, деструкций, наростов).
В настоящее время также активно используются современные методы обнаружения болезни: магнитно-резонансная и компьютерная томографии, сцинтиграфия.
Формулировка и постановка диагноза
Дифференциальная диагностика ревматоидного артрита и постановка диагноза строится из следующих критериев: жалобы больного, врачебный осмотр, наличие суставного синдрома, лабораторная диагностика и дополнительные инструментальные результаты. Также при наличии 4 из нижеперечисленных критериев можно судить о наличие болезни:
- Скованность в конечностях несколько раз в неделю в течение нескольких часов.
- Поражение более 2 суставов.
- Поражение мелких суставов верхних или нижних конечностей.
- Симметричность поражения.
- Наличие общих признаков недуга.
- Кожные и мышечные проявления.
- Положительные ревмопробы а анализах.
- Изменения костных соединений на рентгенограмме и МРТ.
Дифференциальная диагностика
Дифференциальный диагноз ревматоидного артрита проводят со следующими заболеваниями:
| Проявления | Ревматоидный артрит | Ревматический артрит | Остеоартрит |
| Время развития болезни | Постепенное прогрессирующее | Стремительное | Незаметное постепенное |
| Причины | Аутоиммунная агрессия | Ранее перенесенная стрептококковая инфекция | Разрушение суставной ткани со временем |
| Основные симптомы | Нарастание воспаления, боль средней интенсивности, поражения от мелких к крупным суставам | Резкое начало болезни: лихорадка, боль высокой интенсивности, признаки острого воспаления соединений | Болезненные ощущения возникают чаще всего при физической нагрузке |
| Особенность суставных поражений | Деформация, дефигурация мелких суставов | Резко возникающий и проходящий характер болезни, чаще страдают суставы средней величины | Дистальные межфаланговые сочленения, затем крупные суставы |
| Основные внесуставные проявления | Ревматоидные узелки, кардиты, амилоидоз и др. проявления (системная красная волчанка) | Выраженная интоксикация | Нет |
| Осложнения | Анкилозы, контрактуры | Поражение сердечно-сосудистой, дыхательной систем, хорея и др. | Разрушение костного соединения |
| Лабораторные данные | Ревмапробы и ревматоидный фактор положительны | Увеличение титров антистрептогиалуронидазы (АСГ) и антистрептолидазы (АСЛ-О) | Нет специфических изменений |
| Инструментальные данные | Остеопороз, сужение суставной щели, наросты и эрозии | Практически отсутствуют | Остеосклероз, признаки остеопороза |
| Прогноз | Неблагоприятный. Болезнь рецидивируют и со временем приводит к утрате трудоспособности | Благоприятный, при своевременном лечении и диагностики | Лечение может отсрочить разрушение сустава и потерю трудоспособности |
Различные формы артритов имеет схожие признаки, которые могут привести к неправильной постановке диагноза. Также лечение при патологиях сочленений может кардинально различаться. Провести дифференциальную диагностику артритов и назначить грамотное лечение может только врач-ревматолог.
Основные принципы терапии
Консервативная терапия
Данный способ позволяет остановить и замедлить разрушение суставов, а также снять болевые ощущения и воспалительный процесс.
Основные ветви медикаментозной терапии при ревматоидном артрите:
- Основные препараты, которые замедляют аутоиммунную агрессию организма и улучшают течение заболевания, увеличивают продолжительность ремиссии (Метотрексат, Сульфасалазин и др.).
- Гормональные средства (дексазон, метипред и др.) уменьшают выраженность суставного синдрома.
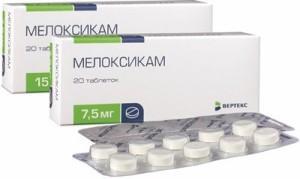
- Противовоспалительные нестероидные препараты (мелоксикам, нимулид).
- Мультивитамины, с повышенным содержанием кальция, миорелаксанты, блокаторы протоновой помпы, антигистаминные (дополнительные препараты для улучшения общего состояния больного и уменьшения суставного синдрома).
Местная терапия
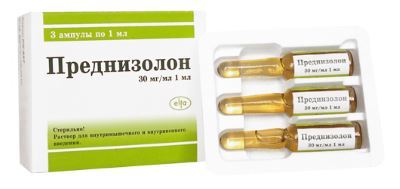
- Введение препаратов внутрь сустава в синовиальную жидкость (преднизолон, дипроспан и др.). Применяется при сильной боли в фазу острого воспаления.
- Гели и мази (Фастум-гель, Индаметоциновая мазь, Вольтарен и др.)
3) Физиотерапевтическое воздействие (криотерапия, лечебные грязи и ванны, инфракрасное облучение, парафиновые аппликации и др.) применяются под контролем врача физиокабинета и только в период ремиссии.
4) Лечебная гимнастика (скандинавская ходьба, пешие прогулки, плавание, аквааэробика, йога, дыхательная гимнастика проводится под контролем врача ЛФК только в период стихания обострения и отсутствии суставного синдрома.
5) Диетическое питание. Правильно подобранный рацион играет важную роль в течении ревматоидного артрита. Пациентам рекомендовано исключить: жирные мясные и молочные продукты, цитрусовые, экзотические фрукты.
Следует добавить в рацион нежирные сорта рыбы и морепродукты, овощи, яблоки и груши, яйца, гречневые и пшеничные каши. Пищу следует принимать 5-6 раз в день умеренными порциям в запеченном, свежем или варенном виде. Запрещено употребление жаренного, острого, соленого.
Необходимо также отказаться табакокурения и алкогольных напитков.
Меры профилактики
Ревматоидный артрит — серьезный недуг, который прогрессирует постепенно, причиняя вред и мучение пациентам. В научных кругах до сих пор идут споры о причинах появления данной болезни и методах ее лечения.
Специфической профилактики ревматоидного артрита в настоящее время не существует, однако, придерживаясь определенных правил и образа жизни, может облегчить течение недуга, а также снизить риск его появления:
- Санация хронических очагов воспаления, своевременное лечение инфекционных заболеваний.
- Укрепление защитных сил организма (занятия спортом, закаливание, употребление мультивитаминов, фруктов и овощей).
- В холодное время не находиться длительное время на улице, не допускать обморожений.
- Отказаться от вредных привычек (наркотики, курение, алкоголизм).
- Своевременная вакцинация и профилактика гриппа и ОРВИ.
- Не заниматься самолечением, при первых признаках недуга обращаться к врачу.
- При занятиях спортом не перенапрягать мышцы и сочленения сверхъсильной нагрузкой.
- Лечение других системных заболеваний (склеродермия, системная красная волчанка).
Заболевание системной красной волчанкой.
Прогноз
При своевременном обращении к специалисту, грамотной дифференциальной диагностики и лечении, а также строгом соблюдении врачебных назначений можно не только облегчить течение заболевания, но и забыть на долгие годы об обострениях болезни. В этом случае, прогноз для жизни будет благоприятный.
Однако, несмотря на это, недуг будет прогрессировать и медленно приводить к вовлеченности всех суставов в патологический процесс. Это делает прогноз болезни неблагоприятным для выздоровления.
При несоблюдении мер профилактики, отсутствии лечения прогноз — неблагоприятный с быстрым нарастанием симптомов болезни и скорой необратимой потерей трудоспособности.
Источник: https://lechsustavov.ru/artrit/kak-proiskhodit-differentsialnaya-diagnostika-revmatoidnogo-artrita.html
Дифференциальный диагноз ревматоидного артрита
Ревматоидный артрит (РА) – часто встречающаяся патология (8-10 случаев из 1000). Однако существует ряд других системных соединительнотканных болезней, которые имеют сходные симптомы с РА. Процесс выявления заболевания из группы подобных называется дифференциальной диагностикой.
Дифференцированный артрит составляет 98,5-99,7% от общего числа суставных воспалений, в остальных случаях ставится диагноз «недифференцированный артрит» и лечение проводят эмпирически (грубо говоря, методом подбора).
Болезни со сходной симптоматикой
Группа аутоиммунных заболеваний соединительной ткани, с которыми проводится дифференциальный диагноз при ревматоидном артрите, включает:
- деформирующий остеоартроз с реактивным синовиитом;
- ревматизм;
- подагра;
- системная красная волчанка;
- псориатический артрит;
- инфекционные (вирусные) артриты;
- системная склеродермия;
- анкилозирующий спондилоартрит;
- реактивные артриты.
Эти патологические процессы, как и тот, с которыми необходимо их дифференцировать, в одну из своих фаз характеризуются острым воспалением суставных и околосуставных тканей, поэтому между ними проводится дифференциальная диагностика артритов.
Диагностика
Для подтверждения или опровержения диагноза следует учитывать следующие критерии:
- поражение костных сочленений симметрично: если страдают суставы левой руки, страдают аналогичные правой руки;
- изменения необратимы: измененная в результате разрастания пануса форма суставов остается такой пожизненно;
- утренняя скованность в суставах составляет более получаса;
- характерно поражение:
- ІІ и ІІІ пальцев обеих рук в области проксимальных межфаланговых и пястно-фаланговых сочленений;
- запястий и колен;
- голеностопных суставов и локтей.
- наличие внесуставных проявлений:
- ревматоидные узелки;
- лимфаденопатия;
- висцериты.
- в анализе крови:
- наличие изменений, характерных для любых воспалительных процессов в организме;
- положительная реакция на ревматоидный фактор (HLA-B27).
- на рентген-снимке:
- эпифизарный остеопороз;
- эрозивный артрит;
- сужение суставных щелей.
На основе этих признаков проводится дифференциальная диагностика ревматоидного артрита с другими болезнями из его группы.
Описание артритов для дифференцированного диагноза с ревматоидным артритом
Ревматизм
Для ревматизма характерно не прогрессирующее развитие артрита, а очень частые рецидивы с межприступными паузами различной длительности.
Сочленения верхних конечностей поражаются несимметрично; возможен как моно- (один), так и олиго- (несколько) артрит. Околосуставные ткани припухлые, кожа над ними синюшного оттенка.
Суставные изменения обратимы и исчезают в течение 2-3 дней, вместе с окончанием периода обострения.
Системная красная волчанка (СКВ)
Поражены мелкие суставы; все деформации обратимы. На фоне других симптомов:
- облысение;
- эритематозные кожные высыпания на лице по типу «крыльев бабочки»;
- патология внутренних органов с тяжелыми проявлениями:
- фотосенсибилизация (повышенная раздражительная реакция глаз на свет);
- не эрозивный артрит и отсутствие костных изменений при рентгенологическом исследовании.
Артритические проявления отходят на второй план.
Подагра
Характерная локализация для подагры – плюснефаланговый сустав І пальца. Кожа над ним раскрасневшаяся, при движении боль усиливается. Если не начать лечение своевременно, вскоре вовлекаются в патологический процесс другие суставы — симметрично или асимметрично. В суставных сумках могут прощупываться тофусы (узелки) различной величины.
В крови повышена концентрация мочевой кислоты. При отсутствии адекватного лечения и изменения образа жизни вскоре нарушается функция почек. Изменения обратимы: первоначальное функционирование и форма суставов возвращаются с выведением уратов.
Псориатический артрит
Несмотря на сходность клинической картины, проявляется по принципу «ревматоидный артрит наоборот»:
- если при РА суставы поражаются только симметрично, то для псориатического характерна асимметрия;
- с наибольшей частотой поражаются не проксимальные межфаланговые сочленения пальцев рук, а дистальные (ближе к кончикам пальцев);
- также характерно «осевое» поражение: сразу всех трех суставов одного пальца кисти или стопы.
За счет отека суставы приобретают форму веретена, а кожа над ними становится малинового или синюшно-багрового цвета.
Помимо суставных проявлений при ПА на коже появляются псориатические бляшки, страдают производные кожи: слоятся ногти, появляется перхоть, могут выпадать волосы.
Положителен анализ крови на ревматоидный фактор, присутствует рентгенологически-выраженная деструкция костной ткани.
Деформирующий остеоартроз с реактивным синовиитом
Нарушается форма дистальных межфаланговых суставов кистей, а также мелких и крупных костных соединений нижних конечностей. Боль механического типа: не проявляется в покое и усиливается с увеличением интенсивности движений. Но при этом отсутствуют значительные нарушения их функций, за исключением тазобедренного сочленения.
Висцеропатии не характерны. Данные анализа крови соответствуют наличию в организме слабой воспалительной реакции, а то и вовсе норме. На рентгенологическом снимке – субхондральный (подхрящевой) остеосклероз, а также значительные костные выросты – проявления остеофитоза.
Реактивные артриты
Имеется временная связь с перенесенным инфекционным заболеванием мочеполовой системы или кишечника – либо недолеченным, либо вообще невыявленным (вариант не составит труда установить по совокупности анализов крови, мочи, соскоба из уретры и копрограммы). Артрит возникает в течение полугода после занесения инфекции. Ревматический фактор положительный. Изменения в суставах обратимы.
Системная склеродермия (ССД)
Проявляется мышечно-суставным синдромом: возникает симметричный полиартрит и периартрит, в результате наблюдаются сгибательные контрактуры.
Все это сопровождается миозитом и псориатическим поражением кожи – плотным отеком лица и кистей, затрудняющим движения, в том числе и мимических мышц (возникает симптом маскообразного лица).
Такие же фиброзные изменения происходят во внутренних органах: ЖК тракта, почках, кровеносных сосудах и др. В крови повышено содержание гамма-глобулина.
Анкилозирующий спондилоартрит
Также его называют болезнью Бехтерева.
Воспаленные костные соединения расположены асимметрично, чаще всего поражаются один или несколько суставов нижних конечностей, поясничный отдел позвоночника (со временем воспаление «поднимается» на грудной и шейный отделы и распространяется на крестцово-подвздошные сочленения). Ревматический фактор положительный. Могут наблюдаться выросты на тазовых и пяточных костях.
Инфекционные артриты
Поражение суставов асимметрично, в основном страдают мелкие сочленения. Воспаляются суставные связки, околосуставные ткани. Лечение основного заболевания – антибактериальная или противовирусная терапия – быстро устраняет суставные проявления.
Методы исследования, которые необходимо провести для подтверждения или опровержения диагноза:
- общий анализ крови (на выявление воспалительных явлений: повышения количества лейкоцитов и сдвига лейкоцитарной формулы);
- биохимический анализ крови (на наличие ревматического фактора HLA-B27);
- анализ мочи и копрограмма (на выявление инфекции или ее последствий);
- рентгенологический снимок беспокоящих костных соединений (для выявления наличия/отсутствия выростов, фиброзных процессов, остеопороза и др.).
Источник: https://MedOtvet.com/arthritis/differentsialnaja-diagnostika-revmatoidnogo-artrita.html
Диагностика ревматоидного артрита
Изучая симптомы и клинические проявления ревматоидного артрита, следует обратить внимание на то, что это системная патология. Она проявляется поражением суставов и других органов.
Диагностировать артрит в таких случаях особенно сложно.
Правильная постановка диагноза и своевременное лечение конечностей и других органов имеет важное значение в прогностическом плане.
Диагностические критерии и методы лечения осложнены тем фактом, что ранний ревматоидный артрит не имеет специфические симптомы. Может пройти год, прежде чем появится характерная клиника и возможна постановка диагноза и назначение лечения. Типичные симптомы возникают не ранее, чем через 1,5-2 года после дебюта суставного патологического процесса.
Основания для постановки диагноза
Важное значение в постановке диагноза имеет клиника заболевания. Основные диагностические критерии ревматоидного артрита:
- Продолжительная скованность суставов в утренние часы. Скованность сохраняется не менее часа после пробуждения и сопровождается ощущениями неловкости в мускулах и тугоподвижностью суставов.
- Воспалительный процесс, поражающий больше, чем три группы суставов. Характерными являются симптомы реактивного воспаления. Отмечается патологическое изменение в костной ткани, выраженная экссудация в полости крупных суставов, реактивный отёк мягких структур вокруг области поражённого участка. Поражаются мелкие и средние суставы конечностей.
- Наличие множественного вовлечения в воспалительный процесс мелких суставов верхних конечностей. Поражаются запястья и фаланги пальцев.
- Заболевание конечностей симметрично. На обеих конечностях происходит поражение суставов одноименных групп.
- Появление на разгибательных сторонах верхних или нижних конечностей характерных уплотнений — ревматоидных узелков, появляющихся и под кожей на костных выступах.
- Анализ крови отражает положительную пробу на ревматоидный фактор.
- Рентгенографические проявления в виде эрозии костной ткани или околосуставного остеопороза подтверждают субъективные симптомы.
Достоверная диагностика артрита проводится, если при обследовании выявлено минимум четыре критерия из списка.
Чтобы подтвердить диагноз, клиника заболевания должна сохраняться не менее 6 недель. Субъективные симптомы подтверждает лабораторная диагностика, инструментальные методы обследования.
Ревматоидный фактор
Этот лабораторно-клинический показатель исследуется забором крови из вены. В крови определяется титр антител к специальным фрагментам особого иммуноглобулина G. Методы лабораторной диагностики позволяют определить и серопозитивный результат по иммуноглобулинам группы М.
Ревматоидный фактор в анализе крови выявляют у пациентов с подобным диагнозом и у здоровых людей, не предъявляющих жалоб на симптомы.
Часто встречается, когда у лиц старше 60 лет наблюдается серопозитивный результат анализа крови на фоне полного здоровья. Этот диагностический критерий выступает неспецифическим реактивным показателем наличия реактивного воспалительного процесса.
Это могут быть инфекционно-аллергические заболевания сердца, печени, сифилитическое поражение и многие другие.
Выявление ревматоидного фактора в крови не служит достаточным основанием для постановки диагноза, учитывают и другие симптомы. При положительном результате развитие патологического синдрома прогрессирует быстрее и протекает тяжело. Болезнь сопровождается внесуставными проявлениями и поражает соединительнотканные структуры других органов.
Часто у одного человека анализ крови на эти маркеры различается в разных клинических лабораториях. Причиной служит нестыковка величин, в которых измеряется результат.
Определяют факт наличия реактивного титра антител в крови — разведение. Кровь из вены разбавляется физиологическим раствором в соотношении 1:20. Если человек здоров анализ не покажет в крови наличия титра антител. Но и серонегативный результат не всегда будет стопроцентной гарантией здоровья.
Если результат анализа крови на наличие в сыворотке ревматоидного фактора оказался положительным, это служит косвенным признаком патологического процесса. Рекомендуется полное диагностическое обследование и выявление других симптомов.
Негативный результат не свидетельствует об отсутствии заболевания. Часто ранний ревматоидный артрит протекает скрыто, клиника отсутствует и титр антител низок. При значительном ухудшении состояния титр может резко подняться.
АЦЦП
Лабораторно-клинический показатель в диагностике, признанный достоверным как диагностический маркер. Обнаружение в крови наличия антител к ЦЦП (циклическому цитрулинизированному полипептиду) — важный критерий постановки диагноза и определения синдрома на ранних стадиях болезни.
У этого показателя есть немаловажная для диагностики заболевания сторона – серопозитивный вариант встречается у больных, у которых титр ревматоидного фактора в крови обнаружен не был. АЦЦП — надёжный и достоверный диагностический критерий.
Распространена диагностика заболевания исследованием уровня антител к модифицированному виметину (АВМЦ).
Что может показать общий анализ крови
Общий анализ крови – чувствительный инструмент лабораторной диагностики, позволяющий выявить симптомы заболеваний.
Одним из звеньев патогенетической цепи ревматоидного артрита является подавление эритропоэза. Это влечёт развитие нормоцитарной нормохромной анемии, определяющейся в общем анализе крови и является вторичным реактивным процессом. Характерно, что уровень содержания железа в костной ткани возрастает.
лейкоцитов при заболевании неизменно. На некоторых стадиях незначительно отклоняются от нормы показатели – лейкоцитоз, лейкопения, эозинофилия.
Исследование синовиальной жидкости
При исследовании содержимого синовиальных сумок определяются признаки реактивного воспалительного процесса.
Изменяется цвет и прозрачность синовиальной жидкости, она становится более мутной и приобретает вязкую консистенцию. Повышение количества лейкоцитов до 20 – 40 тысяч в 1 мл жидкости.
Исследование синовиальной жидкости даёт серопозитивный результат на ревматоидный фактор. Характерно для ревматоидного артрита обнаружение в синовиальном содержимом особых форм лейкоцитов, содержащих осколки антител и ревматоидного фактора — рагоциты.
Уровень глюкозы в жидкости понижен, количество белка плазмы повышается.
Рентгенологические методы исследования
Если заболевание в начальных стадиях развития, данный метод исследования даст мало информации. Выявляется незначительное количество экссудативной жидкости в полостях поражённых суставов. Окружающие мягкие ткани отёчны.
На более развёрнутых стадиях рентгенологическая диагностика позволяет найти симптомы в костной ткани, на основании данных врачи ставят достоверный диагноз и проводят адекватное лечение.
Характерными отличительными признаками суставного синдрома при ревматоидном артрите считается симметричное двустороннее поражение суставов, локальный характер. Спустя несколько недель с начала развития болезни развивается околосуставной реактивный остеопороз. Через несколько месяцев — появление эрозивных процессов костной ткани. Межсуставные щели сужаются, затрудняя лечение.
Тяжёлая степень поражения характеризуется развитием анкилозов – полное сращение суставных поверхностей между собой, приводящее к полной утрате подвижности и невозможности консервативного лечения.
Основной задачей при методе диагностики считается определение степени разрушения тканей хряща, появления костных эрозивных процессов. На основании исследования проводится правильная формулировка диагноза, назначается медикаментозное лечение или хирургическая коррекция.
На основании результатов рентгенологической диагностики, лабораторных и инструментальных методов исследования проводится дифференцировка ревматоидного артрита от заболеваний, для которых характерно наличие суставного синдрома. Наличие признаков другого суставного заболевания не является исключающим фактором для постановки диагноза ревматоидного артрита. Нередки примеры сочетанной суставной патологии.
Артроскопическое исследование с проведением биопсии
Методика инструментального исследования, позволяет визуализировать полость сустава с помощью специального оптического устройства.
Артроскопия зрительно оценивает степень повреждения хрящевой ткани. Пмогает определить необходимость и оптимальный объем хирургической коррекции. Возможен забор ткани на биопсию для проведения дифференциальной диагностики с туберкулёзным процессом или саркоидозом.
Биопсия — исследование клеток и тканей под микроскопом. При ревматоидном артрите исследование проводится нечасто, с целью проведения дифференциальной диагностики.
Метод позволяет выявить характерные признаки реактивного воспалительного процесса:
- Разрастание ворсинок синовиальной оболочки, отвечающих за продукцию внутрисуставной жидкости.
- Пролиферация синовиальной ткани.
- На стенках суставной полости образовываются скопления белка фибрина, являющегося маркером воспаления.
Сцинтиграфия
Радиологический метод исследования суставов посредством введения технеция. Этот радиоактивный элемент накапливается в суставах, пораженных воспалительным процессом. Интенсивность накопления вещества в суставных тканях зависит от степени выраженности воспалительного процесса и реактивного отёка.
Метод высокочувствительный, способствует постановке правильного диагноза на ранних стадиях развития болезни и позволяет назначить лечение рано.
Компьютерная или магнитно-резонансная томография
Эти методы исследования позволяют выявить изменения формы суставов в далеко зашедшей степени заболевания, наличие реактивного воспалительного процесса и выпота в суставные полости. Недостатком является их высокая стоимость, распространения в диагностике ревматоидного артрита они не получили.
Ультразвуковое исследование
При тяжёлом, осложнённом течении заболевания, в далеко зашедших стадиях проводится ультразвуковое исследование суставов и внутренних органов. Позволяет увидеть поражения паренхиматозных органов и сердца, вызванных ревматоидным артритом и провести нужное лечение.
Источник: https://OtNogi.ru/bolezn/artrit/diagnostika-revmatoidnogo-artrita.html
Диагностика ревматоидного артрита дифференциальными, лабораторными, инструментальными методами
Ревматоидный артрит — патология, которой поражаются преимущественно мелкие периферические суставы.
Возникающие эрозивно-деструктивные изменения тканей провоцируют тяжелые клинические проявления заболевания.
При проведении начальной диагностики ревматоидного артрита принимаются во внимание суставные и внутрисуставные признаки, указывающие на вовлечение в патологию периферических нервов и мышечных тканей.
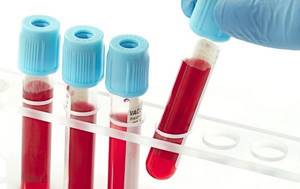
Обнаружить заболевание помогает ряд инструментальных исследований, наиболее информативна рентгенография. На полученных изображениях визуализируются поврежденные костные и хрящевые ткани, сужение суставных щелей, краевые эрозии.
С помощью МРТ оценивается состояние связочно-сухожильного аппарата и расположенных рядом с суставом мышц. В лаборатории проводится исследование суставной жидкости для установления неспецифических воспалительных признаков.
Окончательно выставить диагноз помогает выявление типичных иммунологических маркеров заболевания: ревматоидного фактора, концентрации Т-лимфацитов, содержание криоглобулинов.
Основные диагностические критерии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Американская коллегия ревматологов еще несколько лет назад внесла предложения, существенно упростившие диагностику ревматоидного артрита. Были определены семь основных признаков, выявление которых должно быть проведено в ходе внешнего осмотра, лабораторных или инструментальных мероприятий. Для этих критериев характерна высокая чувствительность и специфичность.
Если в результате обследования обнаружены четыре и более признака, сохраняющиеся в течение полутора месяцев, то пациенту выставляется окончательный диагноз — ревматоидный артрит. Хроническая рецидивирующая патология выявляется по следующим критериям:
- в утренние часы человек страдает от скованности суставов, не исчезающей в течение часа;
- три или более суставов поражены артритом, что клинически проявляется припухлостью расположенных рядом мягких тканей, скоплением патологического экссудата в полости сочленения;
- острый или хронический воспалительный процесс затронул проксимальные, межфаланговые, плюснефаланговые, лучезапястные суставы пальцев рук или их большую часть;
- диагностирован симметричный артрит, то есть патологией поражены межфаланговые, пястно-фаланговые или плюснефаланговые суставы на обеих кистях;
- выявлены типичные признаки артрита — подкожно расположенные узелки из соединительной ткани. Они округлой формы, плотной консистенции, подвижны, при их пальпации не возникает безболезненных ощущений;
- при проведении лабораторного исследования по любой методике установлено наличие в сыворотке ревматоидного фактора;
- результаты рентгенографии свидетельствуют о наличии эрозий и декальцификации костных тканей в сочленениях кистей с формированием кист.
Ревматоидный артрит на рентгене.
Все эти признаки соответствуют клинической картине патологии средней и высокой степеней тяжести.
Основной задачей и одновременно проблемой диагностики артрита становится его выявление на ранних стадиях, когда с помощью длительного курсового приема фармакологических препаратов можно добиться стойкой ремиссии, избежать развития тяжелых осложнений.
Возможность ранней диагностики
Согласно результатам клинических исследований, на раннем этапе заболевания есть определенный временной интервал, длящийся всего несколько месяцев.
Проведение в этот период активной противовоспалительной и иммуносупрессивной (корректирующей функционирование иммунной системы) терапии позволило бы купировать воспаление и предупредить разрушение суставов.
Ранняя диагностика артрита затруднена по нескольким причинам:
- Ревматоидный артрит дебютирует неспецифической симптоматикой, характерной и для дегенеративно-дистрофических патологий. А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет.
- Отсутствие специфических лабораторных тестов для обнаружения системной патологии на ранней стадии, когда на рентгенологических снимках еще нет деструкции тканей. Активно внедряется новейший метод диагностики — выявление антител к циклическому цитруллиновому пептиду. Но исследование пока малодоступно, а у некоторых ученых возникают сомнения в его достоверности.
- Обращение пациентов с болями в суставах к врачам общей практики, не обладающим должными навыками диагностики. В таких случаях ревматоидный артрит выявляется по уже сформировавшейся специфической картине, когда терапия базисными препаратами не столь эффективна.
В течение первых нескольких месяцев развития патологии у трети пациентов устанавливаются деструктивные изменения в суставах пальцев рук и ног, но они считаются серонегативными, так как при лабораторных исследованиях не было выявлено ревматоидного фактора. А такая клиническая картина характерна для подагрического, псориатического артритов, остеоартрозов. Ревматологами составлен перечень специфических критериев, позволяющих с высокой степени точности выставить правильный диагноз:
- наличие воспалительного процесса в 3 суставах;
- отечные проксимальные межфаланговые или пястно-фаланговые сочленения;
- скованность движений в утренние часы на протяжении получаса;
- скорость оседания эритроцитов > 25 мм/ч.
При внешнем осмотре пациента определяется наличие воспаления тестом «сжатия». Врач сдавливает кисть пациента в течение минуты. Настораживающим фактором становится появление стойких болезненных ощущений.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Дифференциальная диагностика
Наиболее часто дифференциальная диагностика ревматоидного артрита проводится при его дебюте, когда симптоматика сходна с другими заболеваниями суставов:
- реактивный артрит, спровоцированный проникновением в полость сочленения патогенных микроорганизмов;
- болезнь Уиппла, для которой характерна выраженная артропатия, проявляющаяся в недеструктивном поли- и олигоартрите крупных суставов;
- подагра, хондрокальциноз — группа микрокристаллических артритов с острым началом, резким болевым синдромом, скоплением в суставной сумке пирофосфата кальция или тофусов, образующихся в процессе кристаллизации солей мочевой кислоты.
Клиническую картину ревматоидного артрита напоминают симптомы гемохроматоза, пигментного синовита, нейтрофильного дерматоза. Дифференциация остеоартрозов показана при осложнении ревматоидного артрита вторичным артрозом.
Лабораторная диагностика
Проведение лабораторной диагностики ревматоидного артрита необходимо для выявления развившихся осложнений, определения стадии течения и степени поражения суставных структур, исключения патологий со схожей симптоматикой.
Биохимические анализы крови и синовиальной жидкости в дальнейшем показаны пациентам для оценки эффективности проводимой терапии и установления возможного прогрессирования заболевания.
Какие лабораторные показатели помогают диагностировать заболевание:
- анемия — снижение концентрации гемоглобина в крови (130 г/л у мужчин и 120 г/л у женщин). Этот критерий помогает оценить активность ревматоидного артрита, выявляется только у половины обследуемых. Причиной анемии обычно становится воспалительный процесс, ослабляющий защитные функции организма. Железодефицитная анемия обнаруживается значительно реже и требует исключения опасных желудочно-кишечных кровотечений;
- увеличение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка. С помощью этих типичных маркеров ревматоидного артрита проводится его дифференциация от суставных патологий невоспалительного характера. Установление СОЭ и уровня С-реактивного белка необходимо для оценки активности воспаления, результативности терапии и риска прогрессирования деструктивных изменений;
- гипоальбуминемия — снижение уровня альбумина в сыворотке крови ниже 35 г/л и увеличение уровня креатинина. Патологические состояния нередко возникают из-за приема препаратов, используемых в терапии и обладающих нефротоксичным действием;
- лейкоцитоз — изменение состава крови, характеризующееся повышением числа лейкоцитов. Этот критерий указывает на тяжелое течение ревматоидного артрита, в клинической картине которого присутствуют внесуставные симптомы. Лейкоцитоз в большинстве случаев сочетается с высоким уровнем в сыворотке ревматоидного фактора. Такая комбинация служит показанием для проведения терапии глюкокортикостероидами и исключения проникновения инфекционных агентов в полости суставов;
- повышение количественного содержания печеночных ферментов. Это один из критериев, указывающих на прогрессирование патологии, но иногда служит признаком гепатотоксичности системных средств, используемых в терапии, или инфицирования больного гепатитом В или С;
- дислипидемия — нарушение жирового обмена, которое проявляется в виде изменения количества и соотношения липидов и липопротеидов в крови. Чаще патологическое состояние обусловлено приемом глюкокортикостероидов, но иногда указывает на активность воспалительного процесса;
- повышенный уровень ревматоидного фактора. Устанавливается у 80% пациентов и более. Чем выше полученные значения в начале заболевания, тем быстрее оно прогрессирует и тяжелее протекает. По результатам исследования не всегда получается оценить эффективность проводимой терапии из-за недостаточной чувствительности маркера на ранней стадии артрита;
- повышенное количество анти-ЦЦП антител. Маркер с высокой специфичностью. В сочетании с большим значением ревматоидного фактора вероятность диагностирования артрита составляет более 90%;
- установление НиА CD4. Выявление количественного показателя мономерных трансмембранных гликопротеинов, или Т-лимфоцитов, необходимо для оценки вероятности достижения больным стойкой ремиссии.
Пациентам показано исследование синовиальной жидкости. При артрите снижается ее вязкость, формируются муциновые сгустки, повышается уровень лейкоцитов и нейтрофилов. Это лабораторное исследование играет только вспомогательную роль и используется для ДИФ диагностики ревматоидного артрита от микрокристаллических и септических воспалительных процессов.
Инструментальная диагностика
Доминирующее значение в постановке диагноза имеют результаты рентгенологического исследования. На полученных изображениях хорошо заметны признаки отечности мягких тканей, околосуставного пятнистого или диффузного остеопороза, кистовидной перестройки костных тканей.
При потере костной массы эпифиз пораженного сочленения становится более прозрачным. На рентгенограммах четко просматриваются суженые суставные щели, нечеткие и неровные поверхности гиалиновых хрящей. Если кортикальный слой подвергся значительной деструкции, костные поверхности соприкасаются друг с другом.
Если некоторые участки рентгенограмм неинформативны, то назначаются дополнительные инструментальные исследования:
- компьютерная томография (КТ) или ядерно-магнитно-резонансная томография (ЯМРТ). Позволяют выявить дегенеративно-дистрофические изменения костных, хрящевых тканей, связочно-сухожильного аппарата даже на ранней стадии развития патологии;
- УЗИ. Исследование проводится для оценки в динамике состояния внутренней оболочки синовиальной капсулы, хрящей, расположенных около сустава мышц. Исследование помогает установить наличие суставного выпота и асептического некроза бедренных костных головок.
В диагностике практикуется использование малоинвазивной хирургической манипуляции — артроскопии. В полость сустава вводится миниатюрная видеокамера, передающая на монитор изображение его внутренней поверхности. С помощью артроскопии выявляется наличие и характер течения воспалительных и (или) дегенеративных изменений в хрящах, оценивается состояние синовиальной оболочки.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Источник: http://sustavlive.ru/diagnostika/revmatoidnogo-artrita.html
4. Лабораторная и инструментальная диагностика ревматических болезней
-
Инструментальные
методы диагностики: -
1)
исследование двигательной функции
сустава с помощью гониометра; -
2)
измерение окружности суставов с помощью
клеенчатой сантиметровой ленты; -
3)
рентгенография пораженных суставов; -
4)
магнито-резонансная томография; -
5)
артроскопия. -
Лабораторные
методы диагностики: -
Основными
обязательными методами лабораторной
диагностики в ревматологии являются
следующие: -
1.
Общеклинические методы: -
—
уровень
гемоглобина
(может быть снижен при ряде заболеваний,
особенно при системной красной волчанке
и ревматоидном артрите); -
—
количество
лейкоцитов
в общем анализе крови (повышено при
высокой активности воспалительного
процесса, снижено при системной красной
волчанке); -
—
количество
тромбоцитов
– снижено при системной красной волчанке; -
—
СОЭ
– стойко увеличено при большинстве
заболеваний воспалительного характера,
степень увеличения соответствует
выраженности воспалительного процесса; -
—
LE
–клетки
– чаще всего определяются при системной
красной волчанке, но могут быть и при
других заболеваниях; -
—
в
общем анализе мочи
– протеинурия, гематурия различной
степени выраженности (признак
гломерулонефрита). -
2.
Биохимические методы: -
—
сыворотка
крови
– увеличение уровня белков острой фазы
воспаления (глобулинов, серомукоида,
сиаловых кислот, гликопротеидов,
фибриногена и др.) – при артритах;
повышение уровня мочевой кислоты – при
подагре; -
—
моча
– мочевая кислота (повышена или снижена
концентрация при подагре). -
3.
Иммунологические методы: -
—
при острой ревматической лихорадке
увеличены уровни антистрептококковых
антител (антистрептолизина,
антистрептокиназы, антистрептогиалуронидазы); - —
при ревматоидном артрите – положителен
ревматоидный фактор, повышен уровень
циркулирующих иммунных комплексов; при
системной красной волчанке, и реже при
других ревматических болезнях, выявляются
антитела к нативной ДНК, антинуклеарные
факторы, повышенный уровень криоглобулинов. -
4.
Исследование синовиальной жидкости: -
—
нормальный
выпот
– прозрачный, бесцветный, с высокой
вязкостью, число лейкоцитов не более
0.2 10 9/ л; -
—
патологический
невоспалительный выпот
– количество лейкоцитов -
0,2–2 109/л,
содержание нейтрофилов не более 25%; -
—
воспалительный
выпот
– изменяется цвет, мутный, лейкоцитов
более -
5
109/л,
преобладают нейтрофилы (более 50%), низкая
вязкость; при ревматоидном артрите
выявляется феномен рагоцитоза (имеются
рагоциты – нейтрофилы с включениями,
похожими на гроздь винограда), и
ревматоидный фактор; при остеоартрозе
выявляются частицы хряща.
5. Определение и этиопатогенез ревматоидного артрита
Ревматоидный
артрит (РА)
– это хроническое системное
соединительнотканное заболевание с
прогрессирующим поражением преимущественно
перифирических (мелких) суставов по
типу эрозивно-дестуктивного полиартрита.
Этиология
РА не
известна, четко установлена генетическая
предрасположенность к развитию
заболевания. Вероятнее всего, наследуется
дефект системы иммунитета.
Патогенез
РА.
В
основе патогенеза РА лежат генетически
детерминированные аутоиммунные
процессы, возникновению которых
способствует дефицит
Т-супрес-сорной функции лимфоцитов. Неизвестный этиологический
фактор вызывает развитие иммунной
ответной реакции.
Повреждение сустава начинается с
воспаления синовиальной оболочки
(синовита), приобретающего затем
пролиферативный
характер (паннус) с повреждением хряща
и костей. Синовиальная
оболочка инфильтрирована
Т-лимфоцитами (хелперами), плазматическими
клетками, макрофагами.
Взаимодействие
макрофагов и Т-лимфоцитов
(хелперов) запускает иммунный ответ,
что
приводит
к их активации. Активированные
Т-лимфоциты-хелперы стимулируют
пролиферацию В-лимфоцитов, их
дифференцировку в
плазматические клетки. Плазматические
клетки синовии продуцируют
измененный агрегированный IgG.
В свою очередь, он распознается
иммунной системой как чужеродный
антиген, и плазматические клетки
синовии, лимфоузлов, селезенки начинают
вырабатывать
к нему антитела — ревматоидные факторы
(РФ). Важнейшим
является РФ класса IgМ, который обнаруживается у 70-80%
больных РА.
Доказано существование
также и других типов
РФ — IgG
и IgА.
При определении в крови больных РА
классического
РФ IgМ
говорят о серопозитивном варианте РА.
РФ может обнаруживаться и у здоровых лиц (в титре, не
превышающем
1
: 64).
Взаимодействие
агрегированного IgG
с ревматоидными факторами приводит к образованию иммунных комплексов, которые фагоцитируются
нейтрофилами и макрофагами синовиальной
оболочки. Процесс фагоцитоза
сопровождается повреждением нейтрофилов,
выделением лизосомальных ферментов,
медиаторов воспаления
(гистамин, серотонин, кинины, простагландины,
лейкотриены
и др.
), что вызывает развитие воспалительных,
деструктивных и пролиферативных
изменений синовии и хряща. Развитие
иммунных комплексов способствует также
агрегации тромбоцитов, формированию
микротромбов, нарушениям в системе
микроциркуляции.
Поражения
соединительной ткани и других
органов и систем (системные проявления
РА) связаны с развитием иммунокомплексного
васкулита.
Вследствие
аутоиммунного воспалительного процесса
формируется
паннус
— грануляционная ткань, происходящая
из воспаленной
синовиальной оболочки, состоящая из
активно пролиферирующих
фибробластов, лимфоцитов, макрофагов
и богатая сосудами.
Паннус интенсивно растет, проникает из
синовиальной ткани
в хрящ и разрушает его. Постепенно
внутрисуставный хрящ исчезает, происходит
замена
его грануляционной тканью и развивается
анкилоз.
Хроническое воспаление
околосуставных тканей, капсулы суставов,
связок, сухожилий приводит к деформации
суставов, подвывихам контрактурам.
Источник: https://StudFiles.net/preview/5243452/page:4/




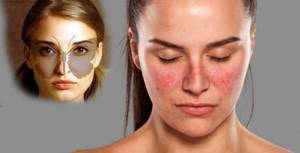 Заболевание системной красной волчанкой.
Заболевание системной красной волчанкой.