Презентация на тему: Лечебная физкультура при артрозе
Скачать эту презентацию
Получить код Наши баннеры
Скачать эту презентацию
№ слайда 1
Описание слайда:
Лечебная физическая культура при артрозе Labor omnia vincit
№ слайда 2
Описание слайда:
Тазобедренный сустав 3 оси движения в суставе: сгибание (120°) – разгибание (15°) приведение (30°) – отведение (40°) наружная (45°) и внутренняя (40°) ротация
№ слайда 3
Описание слайда:
Стадии артроза тазобедренного сустава I стадия — боли в области тазобедренного суста-ва после физической нагрузки, прохо-дят после отдыха — амплитуда движений в суставе не ог-раничена — мышечная сила не изменена — походка не нарушена
№ слайда 4
Описание слайда:
Стадии артроза тазобедренного сустава II стадия — более интенсивные боли, иррадиирующие в бедро, паховую область, могут возникать в покое, хромота после длительной ходьбы — снижение силы мышц, отводящих и разги-бающих бедро — ограничение амплитуды движений в суста-ве, формирование сгибательно-приводящей контрактуры
№ слайда 5
Описание слайда:
Стадии артроза тазобедренного сустава III стадия — боли в покое — гипотрофия ягодичных мышц, мышц бедра и голени — сгибательно-приводящая контрактура — увеличение поясничного лордоза, перекос таза — использование трости при ходьбе
№ слайда 6
Описание слайда:
Мыщцы таза
№ слайда 7
Описание слайда:
Мышцы бедра
№ слайда 8
Описание слайда:
Мышцы бедра 1-большая ягодичная мышца 2-подвздошно-большеберцовый тракт 3-двуглавая мышца бедра 5-подошвенная мышца 6, 7-икроножиая мышца 8-полуперепончатая мышца 9-тонкая мышца 10-полусухожильная мышца 11-большая приводящая мышца
№ слайда 9
Описание слайда:
Задачи ЛФК при артрозе стабилизация и разгрузка сустава пос-редством тренировки параартикуляр-ных мышц сохранение объема движений в суставе
№ слайда 10
Описание слайда:
Первый этап занятий ЛФК Задачи ЛФК: — уменьшение болевого синдрома — улучшение крово- и лимфообращения — при коксартрозе I и II стадии улучше-ние подвижности в суставе
№ слайда 11
Описание слайда:
Для уменьшения болевого синдрома используются: разгрузка сустава: — постельный режим — лечение положением (нога на валике, угол сгибания в коленном суставе 30-400, 150 отведения и 150 наружной рота-ции) расслабление околосуставных мышц растяжение параартикулярных тканей
№ слайда 12
Описание слайда:
Используемые упражнения (и. п. лежа на спине) активные динамические упражнения для мышц здоровых конечностей динамические упражнения для голеностоп-ного сустава пораженной ноги облегченные движения в тазобедренном сус-таве больной ноги сгибание без отрыва стопы от постели отведение согнутой в коленном суставе ноги кратковременные изометрические напряже-ния ягодичных мышц
№ слайда 13
Описание слайда:
Используемые упражнения (и. п. лежа на спине) упражнения выполняются в медленном темпе амплитуда до болевых ощущений число повторений 5-6 раз, чередуя дви-жения больной и здоровой конечностей, с длительными паузами отдыха и рас-слабления между упражнениями
№ слайда 14
Описание слайда:
Второй этап занятий ЛФК Задачи ЛФК: — увеличение силы и выносливости па-раартикулярных мышц — при коксартрозе I стадии востановле-ние подвижности в суставе, при кокс-артрозе II стадии ее улучшение — коррекция нарушения осанки и плоско-стопия — коррекция массы тела
№ слайда 15
Описание слайда:
Второй этап занятий ЛФК Исходные положения: лежа на спине, на бо-ку, на животе, коленно-кистевое, стоя здоро-вой ногой на подставке Темп медленный Амплитуда до болевых ощущений Используемые упражнения: — свободные динамические с большим чис-лом повторений — изометрические (интенсивность напряжения до 45 – 50% от максимального, длительность до 5 с, пауза отдыха — 5 с)
№ слайда 16
Описание слайда:
Упражнения для увеличения силы параартикулярных мышц большая ягодичная мышца тренируется при подъеме ноги назад из коленно-кистевого по-ложения при подъеме ноги в сторону под углом 45° укрепляются средняя и малая ягодичные мышцы для тренировки средней и малой ягодичных мышц выполняется отведение ноги, согнутой в коленном суставе, в сторону из и.п. лежа на боку
№ слайда 17
Описание слайда:
Упражнения для увеличения подвижности в суставе сгибание в коленном суставе без отры-ва стопы от плоскости пола в и.п. лежа на спине ротация в тазобедренном суставе из и.п. согнутой в коленном суставе ноги неширокое отведение прямой ноги по плоскости пола
№ слайда 18
Описание слайда:
Упражнения для увеличения подвижности в суставе свободные нефорсированные маховые движения во всех направлениях в и.п. стоя здоровой ногой на возвышении
№ слайда 19
Описание слайда:
Гидрокинезотерапия движения с преодолением сопротивле-ния воды для увеличения силы мышц «велосипед» «ножницы» отведение и разгибание в и.п. стоя здоровой ногой на возвышении плавание стилем «кроль»
№ слайда 20
Описание слайда:
Ходьба с тростью 1 – начальная позиция 2 — одновременно про-двигаются вперед трость и пораженная конечность 3 — вперед переносит-ся здоровая конеч-ность Цикл повторяется
№ слайда 21
Описание слайда:
ЛФК после эндопротезирования тазобедренного сустава Предоперационный период: упражнения для мышц здоровых конечнос-тей динамические упражнения для голеностоп-ного сустава кратковременные изометрические напря-жения мышц бедра и ягодичных мышц обучение пациента навыкам самообслужи-вания в послеоперационном периоде
№ слайда 22
Описание слайда:
Запрещенные движения Сгибание прооперированной ноги в та-зобедренном суставе более 90°, накло-ны вперед при выпрямленной опериро-ванной ноге Приведение бедра (заведение за сред-нюю линию), скрещивание ног, ротация Форсированные движения Полная осевая нагрузка на ногу
№ слайда 23
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) Задачи: — профилактика послеоперационных осложне-ний — активизация пациента — улучшение деятельности сердечно-сосудис-той, дыхательной систем, активизация пери-ферического кровообращения — постепенное улучшение подвижности в но-вом суставе
№ слайда 24
Описание слайда:
Положение в постели
№ слайда 25
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) 1-й день после операции: дыхательные упражнения движения в голеностопных суставах
№ слайда 26
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) 2-й день после операции: упражнения для суставов неоперирован-ной ноги сгибания и разгибания в голеностопном суставе прооперированной ноги до ощу-щения утомления изометрические напряжения мышц бедра и ягодичных мышц прооперированной ноги (1-3 с) подъем таза
№ слайда 27
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) 2-3-й день после операции: тест Томаса «хула-хула» подъем ягодиц с опорой на стопу здоровой ноги 5-10 упражнений каждые 2 ч
№ слайда 28
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) 2-3-й день после операции: Разрешается сидеть со спущенными ногами разгибание ног в коленных суставах из и.п. сидя со спущенными ногами
№ слайда 29
Описание слайда:
Переход в положение сидя
№ слайда 30
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) 6-7-й день повороты на живот (5-10 раз в день) вставание обучение ходьбе (на следующий день после вставания)
№ слайда 31
Описание слайда:
Положение лежа на здоровом боку
№ слайда 32
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) Добавляются упражнения: изометрические напряжения мышц бедра и ягодичных мышц (5-7 с) разгибание ноги в коленном суставе от валика
№ слайда 33
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) — отведение ноги в сторону по плоскости кровати — сгибание прооперированной ноги в ко-ленном суставе без отрыва стопы от постели
№ слайда 34
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) сгибание и разгибание ног в колен-ных суставах из и.п. лежа на животе подъем прямой ноги с помощью
№ слайда 35
Описание слайда:
Лечебно-восстановительный период (до выписки из стационара) Упражнения в положении стоя: «румба» подъем на носках с одновременным напря-жением ягодичных мышц (3-5 с) активные движения в оперированном тазо-бедренном суставе (сгибание, разгибание, отведение) Не рекомендуется сидеть в одной позе бо-лее 20 мин, спать желательно на спине.
№ слайда 36
Описание слайда:
Упражнения в положении стоя
№ слайда 37
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Задачи ЛФК: дальнейшее улучшение подвижности в оперированном суставе восстановление правильного стереотипа ходьбы освоение спуска и подъема по лестнице восстановление силы параартикулярных мышц обучение навыкам самообслуживания и поведения в обычной жизни
№ слайда 38
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Подбор костылей длина костылей — при свободно опущен-ном плечевом поясе измеряют расстоя-ние от подмышечной впадины до пола, прибавляя 1-2 см на каблук вторая поперечная опора (ручка) распо-лагается на уровне кисти, сжатой в ку-лак при согнутой в локтевом суставе ру-ке на 30-35°, надплечье не приподнято
№ слайда 39
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Обучение ходьбе костыли выносятся вперед стоя на здоровой ноге шаг оперированной ногой шаг здоровой ногой, опираясь на костыли и частично на оперированную ногу
№ слайда 40
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Обучение ходьбе избегать чрезмерного наклона вперед туловище не должно отклоняться в сторону неоперированной ноги ногу ставить прямо перед собой стараться сгибать коленный сустав, когда стопа находится на весу, и выпрямлять его, когда стопа опирается на пол (фаза опоры) шаги прооперированной и здоровой ногой одинаковой длины
№ слайда 41
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Обучение ходьбе по лестнице (через 2 нед.
после операции) При подъеме первый шаг делает неопериро-ванная нога, на нее переносится вес тела, вместе с костылями на эту ступеньку при-ставляется оперированная нога При спуске сперва опускаются костыли, затем первой делает шаг оперированная нога, за ней на ступеньку приставляется здоровая нога
№ слайда 42
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) отдых лежа на спине 3-4 р. в день в положении лежа на здоровом боку сохра-няется валик между бедрами кровать должна быть не слишком мягкой и высокой стул также должен быть высоким и жестким расстояние между стоящими на полу стопами должно быть не менее 15-20 см сидеть не вставая не более 40 мин одеваться сидя на стуле
№ слайда 43
Описание слайда:
Ранний реабилитационный период (реабилитационный центр или отделение) Упражнения для восстановление силы пара-артикулярных мышц выполняются в медлен-ном темпе, число повторений 5-10 раз. Боли быть не должно.
Продолжительность занятий – 20 мин Спустя 1 мес после операции можно зани-маться: на 5-й неделе плаванием, температура воды 32-34°, по 20-30 мин на 6-й неделе педалирование на велотренажере (мощность нагрузки от 10-15 Вт до 30 Вт 6-8 мин в свободном темпе)
№ слайда 44
Описание слайда:
Амбулаторный этап реабилитации Задачи этапа: тренировка силы и выносливости мышц тренировка мышечного корсета (для профилактики обострения спондило-генного болевого синдрома) восстановление объема движений в оперированном суставе восстановление опорной функции и нормальной биомеханики ходьбы
№ слайда 45
Описание слайда:
Амбулаторный этап реабилитации Запрещено: поворачиваться стоя на оперированной ноге резко поворачивать ногу внутрь, а также со-вершать маховые движения выполнять резкие движения (толчки, рывки) оперированной ногой спать на мягкой, сильно прогибающейся пос-тели наклоняться вперед при выпрямленной оперированной ноге сидеть «нога на ногу» или скрестив ноги
№ слайда 46
Описание слайда:
Амбулаторный этап реабилитации Запрещено: садиться за руль автомобиля раньше 2-3 мес после операции форсированные пассивные движения в оперированном суставе езда на велосипеде ранее 4 мес после операции спать на здоровой стороне ранее 3-4 мес после операции
№ слайда 47
Описание слайда:
Амбулаторный этап реабилитации Костыли (ходунки) можно отменить: при тотальном эндопротезировании с использованием цемента – 1 мес при тотальном бесцементном эндопро-тезировании – 1,5 мес при ревизионном эндопротезировании – 2-3 мес Полная осевая нагрузка на оперированную ногу разрешается через 3 мес
№ слайда 48
Описание слайда:
Амбулаторный этап реабилитации через 6-7 недель после операции разрешает-ся спать на оперированной стороне через 2-3 мес. можно отказаться от приподня-того сиденья, валика между коленями через 3 мес. разрешаются наклоны не перегружать длительной ходьбой нельзя поднимать и переносить грузы массой более 20 кг
Скачать эту презентацию
Скачивание материала начнется через 60 сек. А пока Вы ожидаете, предлагаем ознакомиться с курсами видеолекций для учителей от центра дополнительного образования «Профессионал-Р» (Лицензия на осуществление образовательной деятельности
№3715 от 13.11.2013).
Получить доступ
Источник: https://ppt4web.ru/medicina/lechebnaja-fizkultura-pri-artroze.html
Презентация артроз и лечение —
Причины артрозов
Артроз суставов начинается из-за нарушения обменных процессов непосредственно в суставах. Это может быть связано с привычными гормональными нарушениями, наследственным фактором, пожилым возрастом. Но врачи выделяют и наиболее возможные причины развития рассматриваемого процесса:
- вывихи, ушибы, растяжение связок в суставах и вообще любые травмы в анамнезе;
- слишком большой вес тела – это увеличивает нагрузку на суставы в разы;
- перенесенный ранее артрит острой формы и гнойного характера;
- заболевания, относящиеся к аутоиммунной классификации – например, склеродермия или красная волчанка;
- простудные заболевания, протекающие часто и тяжело;
- регулярное переохлаждение – это может быть связано со спецификой трудовой деятельности;
- воспалительные процессы в организме, носящие специфический характер – например, сифилис, туберкулез, гонорея, клещевой энцефалит;
- нарушенное кровоснабжение головки бедренной кости – болезнь Пертеса;
- нарушения в функционировании щитовидной железы;
- гемофилия – нарушенная свертываемость крови.
Симптомы артроза и степени артоза
Основным признаком рассматриваемого заболевания считается боль – она возникает при чрезмерных физических нагрузках на конкретные суставы, в покое может утихать, а периодически на фоне болевого синдрома в области пораженного воспалительным процессом сустава может возникнуть гиперемия (покраснение кожных покровов) и отечность. Вообще же врачи выделяют 4 основных группы признаков развивающегося артроза:
- Боль. Конечно, этот симптом характерен для многих заболеваний, но при артрозе имеются некоторые особенности болевого синдрома в суставе:
- неприятные ощущения возникают только при совершении движения;
- как только человек вводит сустав в покой, синдром исчезает.
Обратите внимание: рассматриваемый патологический процесс развивается очень медленно, поэтому в начале своего течения артроз беспокоит лишь периодически возникающими болями в суставах исключительно при чрезмерных нагрузках.
По ночам боль пациентов не беспокоит, сон не нарушен.
Затем, по мере прогрессирования артроза, начинают появляться утренние боли – они характеризуются пациентами как «прострелы», отличаются кратковременностью и случаются только ранним утром.
Если артроз находится в запущенном состоянии, то болевой синдром приобретает острый и постоянный характер – уменьшить его интенсивность не могут даже сильнодействующие обезболивающие препараты.
- Снижение подвижности сустава. Это также считается одним из характерных симптомов артроза, но появляется он уже на стадии активного прогрессирования заболевания. В ходе развития артроза происходит разрастание/прорастание костных новообразований, что и приводит к спазмам мышечной ткани, уменьшению просвета в суставной сумке – ограничение движения в этом месте гарантировано.
- Хруст. Суставы хрустят даже у абсолютно здоровых людей, но для артроза есть отличительная особенность хруста – он «сухой», не щелкающий и всегда сопровождается острой болью.
- Деформирование сустава. Происходит это явление при разрастании остеофитов и считается одним из наиболее поздних признаков артроза, появляющееся на стадии декомпенсированного развития рассматриваемого патологического процесса.
Рентгенологическая картина артроза на каждой из 4 степеней изображена ниже:
Более детально о симптомах артроза рассказывает специалист:
Обратите внимание: течение рассматриваемого заболевания идет очень медленно и на первой стадии может вообще не характеризоваться никакими симптомами, а непостоянная боль в суставах и повышенная усталость могут быть присущи даже здоровым людям при больших физических нагрузках. Поэтому самостоятельное диагностирование артроза практически невозможно.
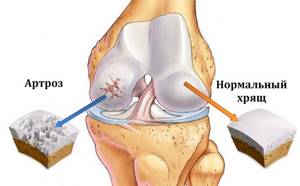
Процессы, происходящие в тканях суставов на каждой из стадий артроза, изображены на схеме:
Принципы лечения артроза
- Врачи утверждают, что лечить больные суставы нужно на ранней стадии развития патологии – так имеется гарантия не только избавления от воспалительных процессов, но и восстановления уже утраченных функций. Врачи могут применять различные методы лечения артроза – это и назначение медикаментов, и проведения физиопроцедур, и регулярное санаторно-курортное лечение.
В любом случае терапия при рассматриваемой патологии должна быть комплексной и основываться на следующих базисных методах:
- Необходимо избавить от нагрузки больной сустав. Это совсем не значит, что больной должен поддерживать строгий постельный режим, но максимально уменьшить нагрузку на проблемную часть туловища необходимо – например, сменить работу или отказаться от тренировок.
- Четко придерживаться расписания проведения лечебной физкультуры – такие назначения делает лечащий врач, а занятия должен проводить специалист.
- Обязательно лечение артроза должно включать в себя физиопроцедуры – магнитотерапия, электротерапия, лазерная и ударно-волновая терапия.
- Посещение специализированных курортов – санаторное лечение поможет не только успешно провести восстановительный/реабилитационный период после основного курса лечения, но и предотвратить рецидивы артроза.
- Четкое выполнение всех назначений врача по отношению к лекарственным препаратам.
- Проведение внутрисуставной блокады.
- Коррекция рациона питания.
Медикаментозное лечение
В комплексе медикаментозной терапии необходимо использовать следующие лекарственные препараты:
- Противовоспалительные. Эта группа лекарственных средств выполняет сразу две функции: снимает болевой синдром и избавляет от воспалительного процесса. Врачи применяют при артрозе нестероидные противовоспалительные препараты, причем, не назначают их перорально (в таблетках) – эта категория лекарственных средств действует раздражающе на слизистую желудка. Учитывая, что курс терапии при артрозе достаточно длительный, пациент может избавиться от основного заболевания, но «заработать» себе гастрит (воспаление слизистой желудка) и даже язвенную болезнь. Поэтому, в зависимости от конкретно выбранного лекарственного препарата, их назначают внутривенно или внутримышечно. В аптечных сетях можно приобрести нестероидные противовоспалительные препараты и местного назначения – такие мази могут применяться, но ни мощного эффекта, ни длительный по времени результат они не дают.
- Гормональные кортикостероиды. Эта группа лекарственных препаратов наиболее эффективна в период обострения артроза. Чаще всего врачи назначают Дипроспан или Гидрокортизон – делаются инъекции внутримышечные. Но подобная категория лекарственных препаратов в аптеках представлена и в виде пластырей, мазей – их применяют только наружно, можно ожидать достаточно быстрый и мощный эффект.
- Хондропротекторы. Эти препараты способствуют восстановлению хрящевидной ткани. Чаще всего врачи используют при лечении артроза Глюкозамин или Сульфат хондроитина. Обратите внимание: курс терапии этими лекарственными средствами очень длительный, но если в течение 6 месяцев никаких положительных результатов нет, то хондропротекторы либо вовсе отменяют, либо корректируют их дозировку.
Очень часто в процессе лечения артроза специалисты назначают Диацереин – он способствует деграции тканей хряща. Но врачи предупреждают своих пациентов, что быстрого эффекта после приема Диацереина ждать не стоит – заметные положительные сдвиги начнутся не раньше, чем через две недели после приема препарата.
Обратите внимание: если пациент был госпитализирован с артрозом на самой тяжелой стадии развития и болевой синдром врачи не могут снять никакими обезболивающими средствами, то в виде исключения могут назначаться наркотические анальгетики, но делается это крайне редко.
Диета
Значимость правильного питания при артрозе трудно оценить – если больной игнорирует рекомендации диетологов, то лечение рассматриваемого патологического процесса может затянуться на годы, да и результаты будут не очень высоки.
Что нужно запомнить тем пациентам, которые вынуждены проходить терапию против артроза:
- Обязательно откорректируйте свой вес – голодать категорически запрещено (будет нарушено питание тканей хряща в суставах), но стоит отказаться от мучных и сладких блюд;
- Запрещено употреблять алкоголь, особенно пиво – во-первых, они не совместимы со многими лекарственными препаратами и могут спровоцировать активную аллергическую реакцию, а во-вторых, именно алкоголь и пиво служат причинами набора лишних килограмм;
- В рацион питания обязательно нужно вводить холодец – этот продукт восстанавливает соединительную ткань и укрепляет хрящи.
- Обязательно контролируйте поступление в достаточном количестве в организм витамина группы В. Можно, конечно, воспользоваться витаминными комплексами, но вполне реально получить необходимое количество этого вещества и из продуктов – рыба, фасоль, бобовые, капуста и помидоры должны присутствовать в меню каждый день.
- В рационе должны присутствовать бананы, орехи, печень птицы, молоко, яйца и грибы. Из этих продуктов в организм будут поступать фолиевая кислота, рибофлавин и пиридоксин – они очень помогают в лечении рассматриваемого патологического процесса
Народное лечение артрозов
Существует и несколько десятков народных методов лечения артроза, но все они лишь снимут неприятные симптомы, но не устранят ни воспаление, ни основную причину развития заболевания.
Конечно, компрессы и аппликации, мази и гели с конским каштаном, листом капусты и настойки сирени окажут болеутоляющий эффект и даже позволят на некоторое время пациенту вернуться к привычному ритму жизни.
Но консультация врача понадобится обязательно:
- во-первых, необходимо убедиться в том, что суставы поражены именно артрозом;
- во-вторых, прием специфических лекарственных препаратов значительно сокращает процесс восстановления;
- в-третьих, врачи смогут установить истинную причину развития дегенерационного процесса, направить силы на их устранение, что приводит к полному излечению.
- Чтобы получить больше информации о причинах, симптомах артрозов и методах лечения артроза, посмотрите данный видео-ролик:
- Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории.
Источник: http://carolspb.ru/lechenie-artroza/prezentaciya-artroz-i-lechenie
Гонартроз
Гонартроз – это деформирующий артроз коленного сустава. Сопровождается поражением гиалинового хряща суставных поверхностей большеберцовой и бедренной костей, имеет хроническое прогрессирующее течение. Клиническая симптоматика включает боли, усиливающиеся при движениях, ограничение движений и синовит (накопление жидкости) в суставе. На поздних стадиях нарушается опора на ногу, наблюдается выраженное ограничение движений. Патология диагностируется на основании анамнеза, жалоб, данных физикального осмотра и рентгенографии сустава. Лечение консервативное: медикаментозная терапия, физиотерапия, ЛФК. При значительном разрушении сустава показано эндопротезирование.
Гонартроз (от лат. articulatio genus – коленный сустав) или деформирующий артроз коленного сустава – прогрессирующее дегенеративно-дистрофическое поражение внутрисуставного хряща невоспалительного характера. Гонартроз – самый распространенный артроз.
Обычно поражает людей среднего и пожилого возраста, чаще страдают женщины. После травмы или постоянных интенсивных нагрузок (например, при профессиональных занятиях спортом) гонартроз может возникать в более молодом возрасте.
Важнейшую роль в предупреждении возникновения и развития гонартроза играет профилактика.
Вопреки распространенному мнению, причина развития болезни кроется не в отложении солей, а в нарушении питания и изменении структуры внутрисуставного хряща. При гонартрозе в месте прикрепления сухожилий и связочном аппарате могут встречаться очаги отложения солей кальция, однако они вторичны и не являются причиной появления болезненных симптомов.
Гонартроз
В большинстве случаев невозможно выделить какую-то одну причину развития патологии. Как правило, возникновение гонартроза обусловлено сочетанием нескольких факторов, в числе которых:
- Травмы. Примерно 20-30% случаев гонартноза связано с предшествующими травмами: переломами голени (особенно внутрисуставными), повреждениями менисков, надрывами или разрывами связок. Обычно гонартроз возникает через 3-5 лет после травматического повреждения, хотя возможно и более раннее развитие болезни – через 2-3 месяца после травмы.
- Физические нагрузки. Нередко манифестация гонартроза связана с чрезмерными нагрузками на сустав. Возраст после 40 лет – период, когда многие люди понимают, что для поддержания организма в хорошем состоянии необходимы регулярные физические нагрузки. Начиная заниматься, они не учитывают возрастные изменения и излишне нагружают суставы, что ведет к быстрому развитию дегенеративно-дистрофических изменений и появлению симптомов гонартроза. Особенно опасны для коленных суставов бег и интенсивные быстрые приседания.
- Лишний вес. При избыточной массе тела нагрузка на суставы увеличивается, чаще возникают как микротравмы, так и серьезные повреждения (разрывы менисков или надрывы связок). Особенно тяжело протекает гонартроз у полных пациентов с выраженным варикозным расширением вен.
Риск появления гонартроза также увеличивается после перенесенных артритов (псориатического артрита, реактивного артрита, ревматоидного артрита, артрита при подагре или болезни Бехтерева).
Кроме того, в числе факторов риска развития гонартроза – генетически обусловленная слабость связочного аппарата, нарушения обмена веществ и нарушение иннервации при некоторых неврологических заболеваниях, черепно-мозговых травмах и травмах позвоночника.
Коленный сустав сформирован суставными поверхностями двух костей: бедренной и большеберцовой.
По передней поверхности сустава располагается надколенник, который при движениях скользит по углублению между мыщелками бедренной кости. Малоберцовая кость в образовании коленного сустава не участвует.
Ее верхняя часть расположена сбоку и чуть ниже коленного сустава и соединена с большеберцовой костью посредством малоподвижного сустава.
Суставные поверхности большеберцовой и бедренной кости, а также задняя поверхность надколенника покрыты гладким, очень прочным и упругим плотноэластичным гиалиновым хрящом толщиной 5-6 мм. Хрящ уменьшает силы трения при движениях и выполняет амортизирующую функцию при ударных нагрузках.
На первой стадии гонартроза нарушается кровообращение в мелких внутрикостных сосудах, питающих гиалиновый хрящ. Поверхность хряща становится сухой и постепенно утрачивает свою гладкость.
На его поверхности появляются трещины. Вместо мягкого беспрепятственного скольжения хрящи «цепляются» друг за друга.
Из-за постоянных микротравм хрящевая ткань истончается и теряет свои амортизационные свойства.
На второй стадии гонартроза возникают компенсаторные изменения со стороны костных структур. Суставная площадка расплющивается, приспосабливаясь к увеличившимся нагрузкам. Уплотняется субхондральная зона (часть кости, расположенная сразу под хрящом). По краям суставных поверхностей появляются костные разрастания – остеофиты, которые по своему виду на рентгенограмме напоминают шипы.
Синовиальная оболочка и капсула сустава при гонартрозе также перерождаются, становятся «сморщенными». Меняется характер суставной жидкости – она загустевает, ее вязкость увеличивается, что приводит к ухудшению смазывающих и питающих свойств.
Из-за недостатка питательных веществ дегенерация хряща ускоряется. Хрящ еще больше истончается и на отдельных участках совсем исчезает.
После исчезновения хряща трение между суставными поверхностями резко увеличивается, дегенеративные изменения быстро прогрессируют.
На третьей стадии гонартроза кости значительно деформируются и словно вдавливаются друг в друга, существенно ограничивая движения в суставе. Хрящевая ткань практически отсутствует.
С учетом патогенеза в травматологии и ортопедии выделяют два вида гонартроза: первичный (идиопатический) и вторичный гонаротроз.
Первичный гонартроз возникает без предшествующих травм у пациентов пожилого возраста и обычно бывает двусторонним.
Вторичный гонартроз развивается на фоне патологических изменений (заболеваний, нарушений развития) или травм коленного сустава. Может возникнуть в любом возрасте, обычно односторонний.
С учетом выраженности патологических изменений различают три стадии гонартроза:
- Первая стадия – начальные проявления гонартроза. Характерны периодические тупые боли, обычно – после значительной нагрузки на сустав. Возможна небольшая, самостоятельно исчезающая отечность сустава. Деформация отсутствует.
- Вторая стадия – нарастание симптоматики гонартроза. Боли становятся более продолжительными и интенсивными. Часто появляется хруст. Отмечается незначительное или умеренное ограничение движений и небольшая деформация сустава.
- Третья стадия – клинические проявления гонартроза достигают максимума. Боли практически постоянные, походка нарушена. Отмечается выраженное ограничение подвижности и заметная деформация сустава.
Заболевание начинается исподволь, постепенно. На первой стадии гонартроза пациентов беспокоят незначительные боли при движениях, особенно – во время подъема или спуска по лестнице. Возможно ощущение скованности в суставе и «стягивания» в подколенной области.
Характерным симптомом гонартроза является «стартовая боль» — болезненные ощущения, которые возникают во время первых шагов после подъема из положения сидя.
Когда пациент с гонартрозом «расходится», боль уменьшается или исчезает, а после значительной нагрузки появляется снова.
Внешне колено не изменено. Иногда больные гонартрозом отмечают небольшую отечность пораженной области. В отдельных случаях на первой стадии гонартроза в суставе скапливается жидкость – развивается синовит, который характеризуется увеличением объема сустава (он становится раздутым, шарообразным), ощущением тяжести и ограничением движений.
На второй стадии гонартроза боли становятся более интенсивными, возникают даже при небольших нагрузках и усиливаются при интенсивной или длительной ходьбе. Как правило, боли локализуются по передневнутренней поверхности сустава. После продолжительного отдыха болезненные ощущения обычно исчезают, а при движениях возникают вновь.
По мере прогрессирования гонартроза объем движений в суставе постепенно уменьшается, при попытке максимально согнуть ногу появляется резкая боль. Возможен грубый хруст при движениях. Конфигурация сустава изменяется, он словно расширяется. Синовиты появляются чаще, чем на первой стадии гонартроза, характеризуются более упорным течением и скоплением большего количества жидкости.
На третьей стадии гонартроза боли становятся практически постоянными, беспокоят пациентов не только во время ходьбы, но и в покое. По вечерам больные долго пытаются найти удобное положение, чтобы уснуть. Нередко боли появляются даже в ночное время.
Сгибание в суставе значительно ограничено. В ряде случаев ограничивается не только сгибание, но и разгибание, из-за чего пациент с гонартрозом не может полностью выпрямить ногу. Сустав увеличен в объеме, деформирован.
У некоторых больных возникает вальгусная или варусная деформация – ноги становятся Х-образными или О-образными. Из-за ограничения движений и деформации ног походка становится неустойчивой, переваливающейся.
В тяжелых случаях больные гонартрозом могут передвигаться только с опорой на трость или костыли.
Диагноз гонартроз выставляется на основании жалоб пациента, данных объективного осмотра и рентгенологического исследования. При осмотре пациента с первой стадией гонартроза внешних изменений обычно выявить не удается.
На второй и третьей стадии гонартроза обнаруживается огрубление контуров костей, деформация сустава, ограничение движений и искривление оси конечности. При сдвигании надколенника в поперечном направлении слышен хруст.
При пальпации выявляется болезненный участок кнутри от надколенника, на уровне суставной щели, а также над ней и под ней.
При синовите сустав увеличивается в объеме, его контуры становятся сглаженными. Обнаруживается выбухание по переднебоковым поверхностям сустава и над надколенником. При пальпации определяется флюктуация.
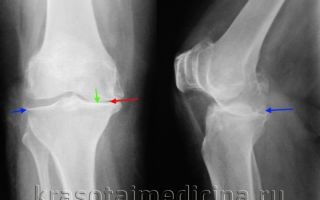
Рентгенография коленного сустава — классическая методика, позволяющая уточнить диагноз, установить выраженность патологических изменений при гонартрозе и наблюдать за динамикой процесса, делая повторные снимки через некоторое время.
Из-за своей доступности и низкой стоимости она по сей день остается основным методом при постановке диагноза гонартроз.
Кроме того, данный способ исследования позволяет исключить другие патологические процессы (например, опухоли) в большеберцовой и бедренной кости.
На начальной стадии гонартроза изменения на рентгенограммах могут отсутствовать. В последующем определяется сужение суставной щели и уплотнение субхондральной зоны. Суставные концы бедренной и особенно большеберцовой кости расширяются, края мыщелков становятся заостренными.
При изучении рентгенограммы следует учитывать, что более или менее выраженные изменения, характерные для гонартроза, наблюдаются у большинства пожилых людей и не всегда сопровождаются патологическими симптомами. Диагноз гонартроза выставляется только при сочетании рентгенологических и клинических признаков заболевания.
Рентгенография коленного сустава. Деформирующий гонартроз. Сужение суставной щели (красная стрелка), остеофиты (синяя стрелка), остеосклероз суставных поверхностей (зеленая стрелка).
В настоящее время наряду с традиционной рентгенографией для диагностики гонартроза используются такие современные методики, как компьютерная томография коленного сустава, позволяющая детально изучить патологические изменения костных структур и МРТ коленного сустава, применяемая для выявления изменений в мягких тканях.
Лечением занимаются травматологи-ортопеды. Терапию гонартроза следует начинать в максимально ранние сроки. В период обострения пациенту с гонартрозом рекомендуют покой для максимальной разгрузки сустава. Больному назначают лечебную гимнастику, массаж, физиотерапию (УВЧ, электрофорез с новокаином, фонофорез с гидрокортизоном, диадинамические токи, магнито- и лазеротерапию) и грязелечение.
Медикаментозная терапия при гонартрозе включает в себя хондропротекторы (препараты, улучшающие обменные процессы в суставе) и препараты, замещающие синовиальную жидкость. В отдельных случаях при гонатрозе показано внутрисуставное введение стероидных гормонов. В последующем больного могут направить на санаторно-курортное лечение.
Пациенту с гонартрозом могут порекомендовать ходить с тростью для разгрузки сустава. Иногда используют специальные ортезы или индивидуальные стельки.
Для замедления дегенеративных процессов в суставе при гонартрозе очень важно соблюдать определенные правила: заниматься физкультурой, избегая излишних нагрузок на сустав, выбирать удобную обувь, следить за весом, правильно организовать режим дня (чередование нагрузки и отдыха, выполнение специальных упражнений).
Хирургическое лечение
При выраженных деструктивных изменениях (на третьей стадии гонартроза) консервативное лечение малоэффективно.
При выраженном болевом синдроме, нарушении функции сустава и ограничении трудоспособности, особенно – если гонартрозом страдает пациент молодого или среднего возраста прибегают к хирургической операции (эндопротезированию коленного сустава).
В последующем проводятся реабилитационные мероприятия. Период полного восстановления после операции по замене сустава при гонартрозе занимает от 3 месяцев до полугода.
Источник: https://www.KrasotaiMedicina.ru/diseases/traumatology/gonarthrosis
Профилактика гонартроза в комплексном лечении внутрисуставных переломов
3146
Профилактика гонартроза в комплексном лечении внутрисуставных переломов проксимального эпиметафиза большеберцовой кости
Цель исследования: повышение эффективности лечения больных с оскольчатыми внутрисуставными переломами проксимального эпиметафиза большеберцовой кости и профилактика гонартроза. Всего прооперировано 67 пациентов с внутрисуставными переломами проксимального эпиметафиза большеберцовой кости. Женщин из них было 43, мужчин — 24.
Возраст пациентов — от 22 до 67 лет, преобладали лица среднего, трудоспособного возраста — от 25 до 50 лет.
В зависимости от характера перелома суставного «плато» было выделено 3 группы внутрисуставных переломов: к I-й группе относится перелом мыщелка (мыщелков) без смещения — соответствует типу В1 (по классификации AO/ASIF); ко II-й — отрывной перелом мыщелка (мыщелков) со смещением метаэпифиза, субхондральной пластины и хряща одним цельным фрагментом (типы С1,С2), к III-й — оскольчатый перелом мыщелка (мыщелков) со смещением костно-хрящевых фрагментов по ширине, вдавлением их (типы В2,В3,С3). В случаях простых внутрисуставных переломов одного из мыщелков большеберцовой кости (1-я группа) используется закрытая репозиция отломков и наружный чрескостный остеосинтез аппаратами Волкова-Оганесяна, Илизарова и др. При невозможности закрытой репозиции остеосинтез производится под контролем артроскопической техники. Как метод выбора используется остеосинтез опорной пластиной АО, по малоинвазивной методике с минимальным разрезом для имплантации пластины и перкутанным проведением винтов (артротомия не производится). Во 2-й группе больных репозиция отломков производится под контролем артроскопии, при невозможности (в случае интерпозиции мягких тканей или костно-хрящевых фрагментов) — открытая методика в сочетании с артротомией и наружный чрескостный остеосинтез аппаратами Волкова-Оганесяна, Илизарова и др. Как метод выбора выполняется остеосинтез Т- или L-образными опорными пластинами АО. Контроль репозиции и остеосинтеза при необходимости производится с помощью артроскопической техники.
В 3-й группе при переломах типа В2, В3 применяется «полуоткрытая» методика с использованием малоинвазивной артроскопической техники (артроскопически контролируемая репозиция).
Важно отметить, что применение закрытого наружного чрескостного остеосинтеза показано лишь при целостности латеральных отделов мыщелка, когда наружная кортикальная пластина не имеет дефекта.
В случае его повреждения показано применение методов накостного остеосинтеза, где сама пластина является как бы внешней «опорой» поврежденной наружной кортикальной пластины большеберцовой кости.
В случае закрытого наружного чрескостного остеосинтеза для восполнения костного дефекта и стимуляции остеогенеза вводится препарат Коллапан в виде геля через катетер шприцом-контейнером в количестве 2-4 мл в зону дефекта. В случае полуоткрытой репозиции при визуализации зоны дефекта Коллапан может вводится в виде гранул в количестве 3-10 грамм.
При переломах типа С3 обязательно производится артротомия. После поднятия и мозаичной репозиции костно-хрящевых фрагментов и максимально точного восстановления суставной поверхности, как правило, возникает костный дефект в субхондральной и метафизарной частях проксимального конца большеберцовой кости. Для костной пластики используется аутотрансплантат из крыла подвздошной кости в сочетании с введением препарата Коллапан в виде гранул. После репозиции и заполнения дефекта аутотрансплантатом и Коллапаном производится фиксация отломков опорной мыщелковой пластиной АО. Послеоперационное лечение проводится по принципу «ранняя функция, поздняя нагрузка». В зависимости от перелома полная нагрузка разрешается в сроки от 8 до 12 недель. В раннем послеоперационном периоде больные активизируются, назначается курс ЛФК, разрабатывается оперированный сустав. Проводится медикаментозная терапия нестероидными противовоспалительными препаратами, хондропротекторы, сосудистые препараты. Анализ отдаленных результатов (до 5 лет с момента операции) показал, что в большинстве случаев (94%) получен хороший результат: пациенты не жаловались на боли в поврежденном суставе, передвигались без дополнительной опоры.
Выводы.
Дифференцированный подход оперативного вмешательства в комплексном лечении внутрисуставных переломов проксимального метаэпифиза большеберцовой кости с учетом характера перелома и при использовании современных технологий позволил добиться восстановления конгруентности суставного «плато» большеберцовой кости, улучшения трофики в метаэпифизарной и субхондральной зонах, компенсации дефицита костной массы, стабильной фиксации, ранней активизации и реабилитации больных, являющихся действенной профилактикой развития деформирующего гонартроза. Оганесян О.В., Кесян Г.А., Берченко Т.Н., Уразгильдеев Р.З., Шайкевич А.В., Арсеньев И.Г.
ФГУ ЦИТО им. Н.Н.Приорова, г. Москва
Источник: https://medbe.ru/materials/artrity-i-artrozy/profilaktika-gonartroza-v-kompleksnom-lechenii-vnutrisustavnykh-perelomov/?PAGEN_2=2
59. Гонартроз. Этиология. Клиника. Степени тяжести. Консервативное и оперативное лечение
Гонартроз –
дегенеративно-дистрофическое заболевание
коленного сустава. Второе название –
остеоартроз коленного сустава. Природа
заболевания носит не воспалительный
характер, часто приводит к инвалидизации.
Гонартроз – самый
распространенный артроз. Обычно поражает
людей среднего и пожилого возраста,
чаще страдают женщины. После травмы или
постоянных интенсивных нагрузок
(например, при профессиональных занятиях
спортом) гонартроз может возникать в
более молодом возрасте. Важнейшую роль
в предупреждении возникновения и
развития гонартроза играет профилактика.
В начальных стадиях
изменения происходят на молекулярном
уровне в хрящевой ткани, далее следуют
изменения гиалинового хряща: местами
он становится мутным, истончается,
расслаивается, растрескивается в разных
направлениях.
Заканчивается данный
процесс полным исчезновением хряща,
большего и меньшего размера, обнажая
подлежащую кость. В свою очередь кость
реагирует на гибель хряща уплотнением,
т. е.
излишним разрастанием кости по
периферии, образуются шипы, нога
деформируется и искривляется.
Обменные процессы в
хрящевой ткани осуществляются за счёт
осмотического давления. При сдавливании
смазка выделяется, а при разгрузке
впитывается. Так, при движении постоянно
осуществляется питание хряща. При
неполном восстановлении, продиктованном
повышенными механическими нагрузками,
обменные процессы нарушаются.
В месте
наибольшего давления, хрящ начинает
истончаться.
Возникает нарушение
структуры коллагеновых волокон, что
приводит к потере амортизационных
свойств, хондромаляции (размягчению
хряща надколенника), нарушению
метаболической функции хондроцитов.
Хрящ теряет устойчивость,
эластичность.
Происходит нарушение
конгруэнтности в суставе.
Процесс
усугубляется усиленным синтезом костного
вещества, которое проявляется в виде
остеофитов (костных разрастаний).
Синовиальная оболочка подвергается
раздражению и в ней начинается воспаление.
Это и приводит к ограничению подвижности
сустава.
Больше распространён артроз
внутренней части коленного сустава и
между поверхностью бедренной кости и
наколенника.
Заболеванию больше
подвержены люди зрелого и пожилого
возраста, спортсмены.
Причины:
-нарушение
обменных процессов;
-патологические
изменения кровообращения, повышенная
ломкость капилляров;
-избыточную массу
тела, которая приводит к увеличению
осевой нагрузки на сустав;
-травматизацию
коленных суставов (разрывы связок,
менисков, переломы, трещины);
-перенесённые
заболевания воспалительного характера
(ревматизм, артрит);
-избыточную нагрузку
на сустав, которой больше подвержены
спортсмены. Чаще болеют теннисисты,
футболисты, легкоатлеты, гимнасты;
-гормональные
и эндокринные расстройства;
-старые
травмы, которые неадекватно пролечены
или лечение которых не было
завершено;
-аномалии строения суставных
тканей;
-наследственные факторы.
Степень развития
гонартроза:
1
степень гонартроза
При 1 степени
гонартроза возникает утомляемость
конечности, небольшой дискомфорт. При
движении может прослеживаться небольшая
крепитация. Иногда появляется едва
заметное ограничение движения в
суставе.
Кости колена на этой стадии
не подвергаются значительным изменениям.
На рентгеновском снимке можно увидеть
незначительное сужение суставной
щели. 2 степень гонартроза
Вторая
степень характеризуется возникновением
болевых ощущений, особенно после того,
как вы долго стоите, или ходите. Характерный
хруст становится более выраженным.
Появляются проблемы с разгибанием и
полным сгибанием конечности.
Возникает
так называемая стартовая боль.
Может
наблюдаться атрофия четырёхглавой
мышцы бедра. Значительно ограничивается
угол полного сгибания и разгибания
конечности в коленном суставе. На
рентгеновских снимках ясно видно
значительное сужение суставной щели,
разрастание остеофитов. Края костей
«сплющиваются».
3 степень гонартроза
На
3 стадии меняется характер боли, она
усиливается, может проявляться в покое.
В области сустава часто возникает
отёчность, локальное повышение
температуры. Вследствие возможного
наличия в суставе «суставной мыши»
(осколков отколовшихся остеофитов),
могут возникать симптомы блокады
сустава.
Они проявляются острой болью,
сопровождающейся ощущением заклинивания.
Больной в таком случае
может быть лишён возможности приведения
сустава в движение. Возникает деформация
коленных суставов с изменением оси
конечностей, что хорошо видно на снимках.
Может проявляться нестабильность
сустава.
Оперативное лечение:
При
разных стадиях гонартроза, консервативная
терапия может не давать положительной
динамики. В таких случаях начинают
рассматривать необходимость оперативного
вмешательства.
Существует несколько
видов операций при гонартрозе:
Артродез. При помощи этой методики устраняют
деформированную хрящевую ткань вместе
с суставом. Метод не позволяет сохранить
физиологическую подвижность конечности.
Прибегают к нему довольно редко.
Артроскопический
дебридмент. Методика заключается в
освобождении сустава от деформированной
хрящевой ткани при помощи артроскопа.
Применяется при ранних стадиях
заболевания. Благодаря артроскопии
устраняется боль. Операция несложная.
Эффект от процедуры временный, 2–3 года.
Околосуставная остеотомия. Это технически сложный и редкий вид
оперативного вмешательства. Заключается
в предварительном подпиливании и
закреплении под другим углом костей
сустава. Это выполняется для
перераспределения нагрузки. Реабилитация
достаточно долгая, эффект от 3 до 5 лет.
Применяется редко на ранних и средних
стадиях гонартроза.
Консервативное лечение:
1.
снимать воспаление: НПВС – нестероидные
противовоспалительные средства, которые
назначаются внутримышечно или внутривенно.
В форме уколов или свеч, медикаменты
дают и более длительный и сильный эффект.
Сюда относятся такие препараты, как
диклофенак, олфен, диклак, ибупрофен,
индометацин, кетопрофен. Препараты гормонов.
Эта группа
применяется для внутрисуставных инъекций
при наличии синовита. Цель применения
– снятие воспаления и болевого синдрома
в максимально короткие сроки. Минус
применения – повреждающее воздействие
на хрящевую ткань, большое количество
противопоказаний и побочных эффектов.
Наиболее применяемые при гонартрозе
представители этой группы: гидрокортизон,
кеналог, дипроспан.
Антиферментные препараты.
Они нейтрализуют синтез некоторых
ферментов и предотвращают дальнейшую
дегенерацию суставов. Наиболее известные
препараты: контрикал, овомин, гордокс.
При гонартрозе их вводят внутрисуставно.
2.
оказываем анаболический и антикатаболический
эффект: 3.улучшаем кровообращение:
Сосудорасширяющие препараты применяют
для снижения тонуса внутрисосудистых
мышц.
Позволяют улучшить внутренний
кровоток, улучшить трофику тканей,
расположенных возле сустава. При
гонартрозе рекомендованы: кавинтон,
трентал, актовегин. Для укрепления
сосудистых стенок: упсавит,
аскорутин.
4.снимаем лишний тонус-
Такие спазмолитики, как: мидокалм,
сирдалуд, но-шпа, тизалуд, позволяют
убрать излишнее мышечное напряжение в
повреждённом сегменте.
Часто оно
возникает как компенсаторная реакция
организма.
60. Внутрисуставные
переломы плечевой кости. Диагноз.
Протокол лечения на этапах оказания
помощи в мирное время.
Переломы
проксимального отдела: Вне и внутрисуставные
переломы
К внутрисуставным относят
переломы головки плечевой кости и
переломы анатомической шейки. Они могут
быть неоскольчатые, малооскольчатые и
многооскольчатые.
Переломы дистального
отдела: Вне и внутрисуставные переломы
Внутрисуставные переломы
дистального отдела плечевой кости могут
быть неполные и полные. Все они могут
быть неоскольчатые, малооскольчатые и
многооскольчатые.
Протокол консервативного
лечения заключается в следующем: отказ
от попыток закрытой репозиции;
иммобилизация ЛС в течение 3-4 недель в
шарнирном ортезе под углом сгибания
сустава 60°; движения в плечевом суставе
и кисти разрешаются со второго дня;
обязательно в течение первых пяти суток
придается возвышенное положение
конечности, укладывая её на подушки, в
первые 48 часов проводится местное
охлаждение локтевой области с целью
уменьшения отека и профилактики сдавления
мягких тканей; с первого дня, для
предупреждения рубцевания ткани,
назначается Индометацин по 25 мг три
раза в день курсом 4-6 недель с одновременным
приемом гастропротекторов.
Рентгенологический
контроль через 10 дней. Если вторичное
смещение отсутствует, то продолжать
иммобилизацию еще 2 недели. Через 3 недели
от момента травмы проводится повторный
рентгенологический контроль. Если
смещения нет, то разрешаются сгибательные
— разгибательные и ротационные движения
в ЛС. Иммобилизация ортезом продолжается
до 6-8 недель.
Для профилактики
посттравматических контрактур ЛС
соблюдали разработанные нами протокол
оперативного лечения и реабилитации
больных с ПДСПК. Показанием к операции
являлись все переломы типа А со смещением
или любой внутрисуставной ПДСПК типа
В или С.
Протокол хирургического
лечения состоял в следующем: отказ от
попыток закрытой репозиции при
госпитализации больных в стационар;
временная иммобилизация гипсовой
повязкой при сгибании локтя под углом
30°- 60°, конечность поднята выше уровня
сердца; назначение с первого дня для
предупреждения рубцевания ткани
Индометацина по 25 мг три раза в день и
его прием после операции 4-6 недель
одновременно с гастропротекторами; в
первые 48 часов проводится местное
охлаждение локтевой области с целью
уменьшения отека и профилактики сдавления
мягких тканей;
операция выполняется в
первые 24 часа или после полного спадения
отека на 5-7 сутки; используются доступы,
обеспечивающие полную визуализацию
переломов и возможность ревизии локтевого
сустава,- наружный, внутренний или
паратрицепитарный при переломах типа
А и некоторых типа В, трансолекранный
для типа С и некоторых типа В с выделением
локтевого нерва; выполняется открытая
анатомическая репозиция и внутренняя
жесткая фиксация перелома, позволяющие
избежать дополнительную внешнюю
иммобилизацию в послеоперационном
периоде: остеосинтез околосуставных
переломов типа А1 спонгиозными винтами
3,5 мм и типа А2 и A3 пластинами LCP DMH,
метафизарной или реконструкционной;
при переломах типа B1, C1 — пластинами LCP
DMH, метафизарной, ре конструкционной;
при переломах типа В2 — LCP DMH или метафизарной
пластиной; при переломах типа С2 — теми
же фиксаторами и дополнительно
реконструкционной пластиной; при
переломах типа ВЗ применяются
компрессирующие винты для субхондральной
фиксации; при переломах типа СЗ — LCP DMH
или метафи зарными пластинами и
дополнительно реконструкционной; при
дефекте кости проводится костная
пластика; при наличии остеопороза
используются пластины с угловой
стабильностью LCP DMH; соблюдается
малотравматичность и малоинвазивность
хирургической техники; обязательное
активное дренирование ЛС на 1-2 дня;
высокое поднятие конечности после
операции (выше уровня сердца); иммобилизация
после операции только косынкой при
изолированных ПДСПК и в шарнирном ортезе
при сочетанных повреждениях ЛС; активные
движения (сгибание-разгибание и ротация)
начинаются с первого дня после операции.
При сочетанных повреждениях в ЛС
воздерживаться от выполнения ротационных
движений 10 суток. В первые 4 недели
исключаются массаж и пассивные движения
в ЛС, а тепло исключается на весь срок
реабилитации — 6-8 недель.
61. классификация по AO/
ASIF переломов нижнего отдела плечевой
кости. Транспортная иммоболизация этих
переломов большой шиной Крамера.
Первичная и окончательная лечебная
иммобилизация. Профилактика контрактур
при этих переломах.
Классификация AO/ASIF:
13-А
внесуставной перелом.
13-А1 отрыв
апофиза:
А1.1- отрыв фрагмента латерального
надмыщелка, внесуставное повреждение.
Перелом эквивалентен разрыву латеральной
коллатеральной связки. Фрагмент может
быть ущемлен.
А1.2- отрывной перелом
внутреннего надмыщелка. Внесуставной
перелом.
Фрагмент перелома не ущемлен
в капсуле локтевого сустава.
А1.3-
отрывной перелом внутреннего надмыщелка.
Внесуставной перелом. Фрагмент перелома
ущемлен в капсуле локтевого сустава. 13-А2
простой метафизарный.
А2.1/2- косая линия
излома отделяет суставную часть кости
от метафизарной. Косое направление
линии перелома может быть в любом
направлении: A2.
1 проходит наискось вниз
и внутрь, а A2.2 – наискось вниз и
наружу.
А2.3- поперечная линия излома
отделяет суставную часть кости от
метафизарной. 13-А3 метафизарный
оскольчатый.
А3.1- клиновидный перелом
метафиза. При этом клиновидный фрагмент
– неоскольчатый.
А3.2- клиновидный
перелом метафиза. Клиновидный фрагмент
– оскольчатый.
А3.
3- оскольчатое
повреждение обеих колонн метафизарной
части плечевой кости. 13-В частичный
внутрисуставной перелом.
13-В1 сагиттальный
перелом латерального надмыщелка.
13-В2
сагиттальный перелом медиального
надмыщелка (во всех случаях линия
перелома проходит через блок плечевой
кости).
В2.
1- простая линия излома,
проходящая через блок плечевой кости
медиально.
В2.2- простая линия излома,
проходящая через среднюю часть блока
плечевой кости (место сочленения блока
плечевой кости и блоковидной вырезки
локтевой кости).
В2.3- многооскольчатый
характер излома, проходящего через блок
плечевой кости.
13-В3 фронтальный
перелом суставной части дистального
эпифиза.
В3.1- простая линия перелома
головчатого возвышения головочки
плечевой кости.
В3.2- простая линия
перелома блока плечевой кости.
В3.3-
простой или многооскольчатый перелом
обоих суставных компонентов дистального
эпифиза плечевой кости – блока и
головчатого возвышения (головочки).
13-С
полный внутрисуставной перелом.
13-С1
простой внутрисуставной, простой
метафизарный перелом.
13-С2 простой
внутрисуставной, оскольчатый метафизарный
перелом.
13-С3 внутрисуставной оскольчатый
перелом.
Иммобилизация при переломах
плечевой кости производится лестничной
шиной Крамера. До наложения шины ее
следует обложить ватой или стеганой
ватной подстилкой, прогнуть в виде
желоба и отмоделировать по здоровой
конечности.
В среднем положении между
пронацией и супинацией предплечья и
сгибания его под углом 90° в локтевом
суставе по задней поверхности поврежденной
конечности накладывается шина Крамера
от кончиков пальцев до надплечья здоровой
стороны.
Плечо выводят вперед на 30° и
насколько отводят от туловища (с этой
целью в подмышечную впадину вкладывают
ватно-марлевый валик). Проксимальный
конец шины связывают с дистальным двумя
марлевыми тесемками, охватывающими
грудь на противоположной перелому
стороне спереди и сзади.
Шину фиксируют
к конечности мягким марлевым бинтом,
предварительно положив ватно-марлевый
валик в подмышечную впадину здоровой
стороны. Руку дополнительно подвешивают
на косынке или прибинтовывают к туловищу.
Рациональный приём
первичной лечебной иммобилизации
переломов дистального отдела плечевой
кости — фиксация поврежденной верхней
конечности с приданием ей возвышенного
положения (улучшает венозный отток и
позволяв предотвратить развитие
посправматических осложнений.
Источник: https://StudFiles.net/preview/6199745/page:36/