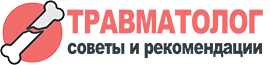Доступная эффективность. Универсальный ультразвуковой сканер высокого класса, компактный дизайн и инновационные возможности.
Коленный сустав — является вторым по величине крупным суставом организма, в функциональном отношение играющим для человека исключительно важную роль, являясь залогом его физической активности. По частоте поражения коленный сустав также занимает второе место [3].
В общей структуре воспалительных и дегенеративно-дистрофических заболеваний коленного сустава ведущее место принадлежит деформирующему остеоартрозу и ревматоидному артриту [4, 7, 8].
Поражение коленного сустава при данной патологии, даже при незначительных нарушениях функций, приводит к значительному дискомфорту для человека, к стойкому снижению трудоспособности, а при длительном течении процесса — к инвалидизации [5].
В связи с тем, что основной контингент больных приходится на работоспособный возраст, то выявление и раннее установление правильного диагноза являются актуальными.
Для диагностики заболеваний коленного сустава в настоящее время применяются различные методы исследования: рентгенография, артроскопия, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), сцинтиграфия.
Несмотря на большое количество диагностических методов основная роль в диагностике заболеваний коленного сустава принадлежит традиционной рентгенографии [6].
Однако традиционная рентгенография не может удовлетворять потребностям ранней диагностики, так как в большинстве случаев изменения, определяемые на рентгенограмме, позволяют определить поражение коленного сустава при вовлечении в патологический процесс костных элементов, и зачастую эти изменения уже необратимы и трудны для лечения.
В последнее время интенсивно развивается методика ультразвукового исследования (УЗИ) костно-суставной системы [1, 2]. Применение УЗИ в артрологии относительно новое направление и довольно перспективное.
Цель нашего исследования — оценить значимость и возможности УЗИ в диагностике и дифференциальной диагностике деформирующего остеоартроза и ревматоидного артрита при поражении коленного сустава.
Проведение УЗИ у 159 пациентов позволило определить критерии, необходимые для дифференциального диагноза между этими двумя заболеваниями в зависимости от стадии процесса.
Авторы показывают, что УЗИ является высокоинформативным методом диагностики, не уступает рентгенологическому методу исследования, и рекомендуют его применение в широкой клинической практике.
Введение
Диагностика и дифференциальная диагностика деформирующего остеоартроза и ревматоидного артрита коленного сустава осуществляется с учетом жалоб больного, анамнеза, клинических проявлений, данных лабораторного исследования и диагностических (инструментальных методов), одним из которых является УЗИ. Так как патогенез деформирующего остеоартроза и ревматоидного артрита различен, то и выявляемые при выполнении УЗИ признаки, позволяют провести дифференциальный диагноз.
- Деформирущий остеоартроз — дегенеративно-дистрофическое заболевание суставов, характеризующееся первичной дегенерацией суставного хряща, с последующим изменением суставных поверхностей и развитием краевых остеофитов, что приводит к деформации сустава.
- Ревматоидный артрит — хроническое системное соединительно-тканное заболевание с прогрессирующим поражением (синовиальных) суставов по типу эрозивно-деструктивного полиартрита.
- Для проведения дифференциального диагноза оценивались следующие структуры коленного сустава: мягкие ткани (наличие или отсутствие отека), гиалиновый хрящ (толщина, равномерность толщины, структура, поверхность), изменения синовиальной оболочки (утолщение, наличие разрастаний), состояние суставных сумок, заворотов и суставной полости (наличие выпота), суставные поверхности (появление краевых костных остеофитов).
Материал и методы
Проанализированы результаты обследования 159 пациентов с патологией коленного сустава в возрастном диапазоне 18-85 лет, из них 127 (79,9%) женщин и 32 (20,1%) — мужчин.
Длительность анамнеза составляла от 3 месяцев до 30 лет. 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз, 13 (8,2%) — с ревматоидным артритом.
УЗИ проводились на ультразвуковом аппарате Hawk 2102 XL с использованием линейного датчика с диапазоном частот 6-12 МГц.
Результаты и обсуждение
Проведено УЗИ у 146 (91,8%) пациентов с диагнозом деформирующий остеоартроз.
У 72 (49,3%) пациентов установлена I стадии деформирующего остеоартроза, у 69 (47,3%) — II стадия, у 5 (3,4%) пациентов — III стадия.
У 13 (5%) пациентов с поражением коленного сустава диагностирован ревматоидный артрит, из них у 7 (53,8%) пациентов — I стадии заболевания, у 5 (38,5%) — II стадии, у 1 (7,7%) — III стадии (табл. 2-4, рис. 1-3).
Таблица 1. Показания нормального состояния структур коленного сустава при УЗИ.
| Мягкие ткани сустава | Отсутствие отека |
| Гиалиновый хрящ | Толщина 3-4 мм, равномерен по толщине, однородный по эхоструктуре, с ровной, четкой поверхностью |
| Синовиальная оболочка | Не визуализируется |
| Суставные сумки и завороты | Гипоэхогенное образование с наличием складок и разветвлений, без выпота |
| Суставная полость | Выпот не определяется |
| Суставные поверхности | Контуры четкие, ровные. Деформации нет |
| Краевые костные остеофиты | Отсутствуют |
Таблица 2. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при I стадии заболевания.
| Мягкие ткани сустава | Незначительный отек | Чаще отсутствие отека, реже незначительный отек |
| Гиалиновый хрящ | Толщина 3-5 мм (норма или утолщен, вследствие его набухания) | Неравномерное уменьшение толщины до 1,5-2 мм |
| Синовиальная оболочка | Локальное утолщение до 5 мм с единичными мелкими узелковыми разрастаниями | Очаговое утолщение до 1 мм |
| Суставные сумки и завороты | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-9 мл | — |
| Суставная полость | Выпот в незначительном количестве | — |
| Суставные поверхности | — | Незначительная деформация |
| Краевые костные остеофиты | — | Единичные остеофиты |
Таблица 3. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при II стадии заболевания.
| Мягкие ткани сустава | Отек выражен | Отек умеренный |
| Гиалиновый хрящ | Равномерное истончение до 2 мм, появление на поверхности единичных кист и эрозий | Неравномерное истончение до 1,0-1,4 мм, повышение его эхогенности |
| Синовиальная оболочка | Локальное утолщение до 8 мм, или диффузное до 5 мм, появление множественных бахромчатых разрастаний | Очаговое утолщение до 2 мм |
| Суставные сумки и завороты | Мелкодисперсный, плохо перемещающийся выпот в 3 и более сумках, объемом до 15 мл | Однородный выпот в 1-2 синовиальных сумках, объемом до 6-8 мл |
| Суставная полость | Наличие выпота в умеренном количестве | Выпот в незначительном количестве |
| Суставные поверхности | Уплощение суставных поверхностей | Значительная деформация |
| Краевые костные остеофиты | — | Множественные остеофиты |
Таблица 4. Сравнительная характеристика деформирующего остеоартроза и ревматоидного артрита при III стадии заболевания.
| Мягкие ткани сустава | Отек значительно выражен | Отек значительно выражен |
| Гиалиновый хрящ | Равномерное истончение до 1 мм и менее, появление на поверхности множественных кист и эрозий | Неравномерное истончение до 1 мм и менее, с гиперэхогенными включениями в структуре |
| Синовиальная оболочка | Диффузная пролиферация до 5 мм, с выраженными бахромчатыми разрастаниями | Очаговое утолщение до 3 мм |
| Суставные сумки и завороты | Значительное количество крупнодисперсного, с хлопьями, легко перемещающегося между сумками выпота | Умеренное количество однородной жидкости в 2 -х и более сумках |
| Суставная полость | Выпот в значительном количестве, неоднородного характера, с появлением гиперэхогенных образований неправильной формы в диаметре 5-10 мм (фибриновые сгустки) | Выпот в умеренном количестве, однородного характера |
| Суставные поверхности | Уплощение и значительная деформация | Выраженная деформация |
| Краевые костные остеофиты | — | Грубые, массивные краевые костные остеофиты |
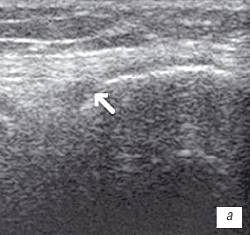
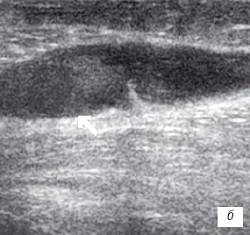
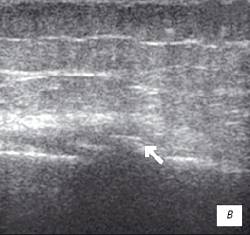
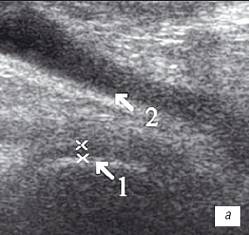
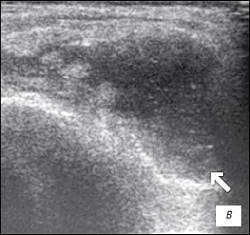
Рис. 1. УЗИ коленного сустава. Деформирующий остеоартроз, II стадия (стрелки — выпот).
а) Гиалиновый хрящ неравномерно истончен до 1,2 мм.
б) Однородный выпот в икроножной сумке.
в) Множественные краевые костные остеофиты.
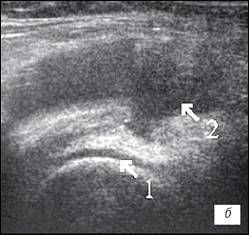
Рис. 2. УЗИ коленного сустава. Деформирующий остеоартроз и ревматоидный артрит (II стадия).
а) Деформирующий остеоартроз. Гиалиновый хрящ неравномерно истончен до 1 мм (1), однородный выпот в верхнем завороте (2).
б) Ревматоидный артрит. Гиалиновый хрящ равномерно истончен до 2 мм (1), неоднородный выпот с гиперэхогенными включениями в верхнем завороте (2).
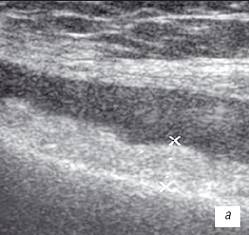
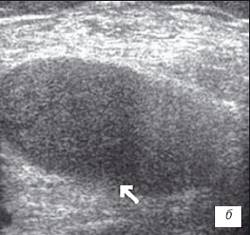
Рис. 3. УЗИ коленного сустава. Ревматоидный артрит (III стадия).
а) Диффузная пролиферация синовиальной оболочки до 5 мм, с бахромчатыми разрастаниями.
б) Крупнодисперсный с хлопьями выпот в икроножной и полуперепончатой сумках.
в) Значительное количество неоднородного выпота в полости сустава с фибриновыми сгустками.
Выводы
Таким образом, мы считаем, что УЗИ коленного сустава при деформирующем остеоартрозе и ревматоидном артрите обладает рядом несомненных достоинств. Метод высокой достоверности, информативности, неинвазивности (в отличие от артроскопии), доступен и экономичен (в сравнении с КТ и МТР).
УЗИ не имеет противопоказаний, дает возможность визуализировать мягкотканые компоненты сустава, проводить многократные повторные исследования.
Одним из достоинств УЗИ является возможность определения ранних патологических изменений при данных заболеваниях, что позволяет проводить диагностику в начале патологического процесса, определять стадию заболевания, и самое главное — осуществлять дифференциальную диагностику этих двух заболеваний.
Литература
- Еськин Н.А., Атабекова Л.А., Бурков С.Г. Ультрасонография коленных суставов. // SonoAce International — №10, 2002 г, стр. 85-92.
- Ермак Е.М. Возможности ультрасонографии в прогнозировании развития деформирующего гонартроза. // SonoAce International — №11, 2003 г, стр. 87-91.
- Зубарев А.В. Диагностический ультразвук.
Костно-мышечная система. М., СТРОМ, 2002 г., 136 с.
- Лагунова И.Г. Рентгеновская cемиотика заболеваний скелета.- М, 1966.-156с.
- Максимович М.М. Структура инвалидности при артрозах крупных суставов.// Повреждения и заболевания позвоночника и суставов: Материалы научно-практической конференции травматологов — ортопедов. — Минск, 1998.С.
34-35.
- Михайлов А.Н., Алешкевич А.И. Рентгенологическая визуализация коленного сустава в оценке его биотрибологии // Теория и практика медицины: Сб. науч. Тр. Вып. 1// Под редакцией И.Б. Зеленкевича и Г.Г.Иванько.-Минск.-1999.- С.116-118.
- Radin E.L. Osteoarthrosis. What is known about prevention. Clin.Orthopaed., 1987, Vol. 222, Sept, p.
60-65.
- Yunus M.B. Investigational therapy in rheumatoid arthritis: A critical review. Sem. Arthr. Rheum., 1988, Vol. 176, No.3, p. 163-184.
Доступная эффективность. Универсальный ультразвуковой сканер высокого класса, компактный дизайн и инновационные возможности.
Источник: https://www.medison.ru/si/art198.htm
Причины, симптомы и лечение посттравматического артроза
Посттравматический артроз – заболевание, возникающее из-за повреждения связок и сустава, в результате механического воздействия на них. Нормальная работа суставов зависит от его связок, которые поддерживают оптимальное расстояние между ними. В случае их повреждения, пространство между сопредельными хрящами уменьшается, они начинают тереться и деформироваться. Считается, что эта патология присуща исключительно спортсменам, но, оказывается, получить травму, которая спровоцирует артроз, может абсолютно любой человек.
Причины
Причин, по которым способен развиться посттравматический артроз может быть очень много. К основным из них относят:
- Травмы сустава (независимо от их вида).
- Перелом мыщелков.
- Повреждение или разрыв мышечной ткани вокруг сустава.
- Вывих или перелом.
- Длительный воспалительный процесс, который начался после повреждения сустава.
- Растяжение связок или нарушение их целостности.
- Повреждение нервных окончаний или кровеносных сосудов.
- Отсутствие лечения после перенесенной травмы или некорректно назначенная терапия.
Симптомы
Может ли человек самостоятельно определить, возможно ли развитие посттравматического артроза после перенесенного повреждения сустава? Указать на такую предрасположенность помогают такие симптомы:
- Нехарактерный хруст в суставе, которого не было до получения травмы.
- Отек и проявления воспалительного процесса в поврежденной области.
- Боль, которая может усиливаться после физических нагрузок.
- Судороги и спазмы.
На видео врач-реабилитолог Сергей Николаевич Агапкин расскажет какой хруст в суставах является признаком заболевания:
- Нарушение подвижности или изменение амплитуды движения сустава.
- Уплотнение в месте травмы, которое можно самостоятельно прощупать.
- Постоянное повторение периодов обострения и ремиссии воспалительного процесса.
Поэтому, если после перенесенной недавно травмы, у пациента возникли любые из перечисленных признаков, нужно срочно обратиться к врачу. Своевременное лечение позволит избежать серьезных последствий, которые могут возникнуть в результате посттравматического артроза.
Разновидности заболевания
В зоне риска оказываются те суставы, которые испытывают максимальные нагрузки и более других подвержены всевозможным травмам. Исходя из этого, выделяют такие виды посттравматического артроза, диагностируемые чаще всего:
- Травматическое повреждение голеностопа, способно спровоцировать посттравматический артроз голеностопного сустава. Такая патология может привести к значительному ограничению активности пациента и нарушению его жизнедеятельности в целом. Причиной в таком случае выступает травма (ушиб, вывих или перелом), которая приводит к нарушению кровообращения, поражению нервных окончаний и атрофии мышц, которые окружают травмированную область.
- Посттравматический артроз коленного сустава признан одним из самых распространенных видов патологии, связанной с механическим повреждением колена. Получить его можно во время занятия спортом, при падении и в других условиях. В результате этого происходит повреждение кровеносных сосудов, которые питают окружающие ткани. Еще одна причина посттравматического артроза в этой области – повреждение мениска, который начинает постепенно разрушаться, приводя к инвалидности.
- Посттравматический артроз плечевого сустава – возникает в результате особых повреждений, которые сложно получить в повседневной жизни. В группе риска находятся профессиональные спортсмены, занимающиеся силовыми видами спорта и подъемом тяжестей, а также люди, чья профессиональная деятельность связана с высокой нагрузкой на руки, особенно область плеча (грузчики, маляры, штукатуры). Получить подобную травму можно также в результате ДТП. Причем это необязательно будет вывих или перелом. Иногда при таких нагрузках появляются микротравмы, на которые человек может даже не обращать внимания до возникновения серьезных проблем со здоровьем.
Виды травм плечевого сустава
- Намного реже встречается посттравматический артроз локтевого сустава, возникший в результате повреждения локтя.
- Артроз лучезапястного сустава, связан с поражением запястья и лучезапястной области (кисть, запястье).
- Фаланговый и межфаланговый артроз становится следствием повреждения пальца.
- В результате повреждения стопы, возможен подтаранный артроз.
Диагностика
Заподозрить наличие посттравматического артроза поможет недавно перенесенная травма и дискомфорт в области поврежденного сустава.
Лабораторное исследование крови или мочи будет малоэффективным, так как основные их показатели (уровень эритроцитов, лейкоцитов, СОЭ) при патологии практически не меняются.
В таком случае врач для постановки точного диагноза назначит исследования, которые способны выявить изменения в его структуре:
- Артроскопия – манипуляция, которая проводится через небольшой разрез, при помощи артроскопа. Таким образом, врач имеет возможность рассмотреть сустав изнутри.
- Компьютерная томография дает снимок даже самых мелких деталей органа.
- Рентгенографическое исследование может быть показательным только в запущенной степени, когда изменения суставной щели и различные костные разрастания уже хорошо заметны.
Артроскопия коленного сустава
Лечение
Для лечения посттравматического артроза используют как консервативные, так и хирургические методы терапии. Консервативное лечение основано на приеме медикаментов, физиотерапевтических процедурах, массаже и лечебной гимнастике.
Медикаментозное лечение
Лекарственные препараты в случае посттравматического артроза используются для того, чтобы заложить фундамент для дальнейшей терапии. Медикаменты способны купировать болевой синдром, снять напряжение в мышцах и вылечить воспаление. Для этого назначают таблетки, инъекции и местные средства (гели, мази):
- Противовоспалительные и обезболивающие лекарства («Аспирин», «Ибупрофен», «Индометацин» и т. д.).
- Сосудорасширяющие препараты («Эуфиллин», «Тренал» и т. д.).
- Гормоносодержащие лекарства («Гидрокортизон»).
О препарате ибупрофен рассказывает фармацевт Мария Лунева:
- Хондропротекторы («Глюкозамин», «Артра» и т. д.) – средства, способные восстанавливать поврежденные хрящевые ткани, подробнее про данные препараты, читайте перейдя по ссылке https://spinahealth.ru/lechenie/medikamentoznoe/xondroprotektory.html.
- Препараты на основе гиалуроновой кислоты («Остенил», «Гиалган» и т. д.).
- Местные препараты на основе нестероидных веществ, которые обладают обезболивающим и противовоспалительным эффектом или произведены на основе натуральных компонентов.
Массаж и физиопроцедуры
Лечить посттравматические артрозы в крупных суставах (тазобедренный, плечевой, коленный и т. д.) помогают массаж и физиопроцедуры, которые способствуют улучшению кровообращения в пораженной области и снимают воспаление, а также болевой симптом. К ним относят:
- Прогревание теплом с использованием озокерита или парафина.
- Электростимуляция.
- Лазеротерапия.
На видео врачи рассказывают как действует и для чего применяется ударно-волновая терапия:
- Ударно-волновая терапия.
- Магниторезонансная терапия.
- Массаж с использованием эфирных масел или специальных гелей.
Для лечения суставов при посттравматическом артрозе можно проводить самомассаж. Как его правильно делать может подсказать лечащий врач или массажист.
Народная медицина
На начальных этапах развития посттравматического артроза, эффективными могут быть народные средства, которые используются совместно с лекарственными препаратами. К таким средствам относят:
- Отвар из брусничных листьев. Для его приготовления 2 чайные ложки высушенного сырья заливаются 200 мл кипятка и выдерживаются на водяной бане в течение 15 минут. После остывания отвар процеживается и выпивается мелкими глотками.
- Настойка из листьев черной смородины. Пять г листьев (лучше сухих) залить 1 стаканом кипятка, укутать и дать настояться 20-30 минут. После этого настойка принимается по 1 столовой ложке несколько раз в сутки.
- Настой из кукурузных рылец. Для его приготовления 2 столовые ложки кукурузных рылец заливаются 1 стаканом кипятка и настаиваются до полного остывания средства. Перед едой нужно пить по 1 столовой ложке препарата.
- Настой из корня сабельника. Использовать лучше свежее растение, которое нужно мелко нарезать и залить водкой, так, чтобы корень был полностью покрыт жидкостью. Настаивается средство около 1 часа. После этого его пьют по 1 столовой ложке за полчаса до каждого приема пищи. Дополнительно таким настоем протирают больной сустав.
Хирургическое лечение и восстановление
Если результатом посттравматического артроза стала деформация сустава и костей, произошло их биохимическое повреждение или полное разрушение, то единственным способом лечения является протезирование.
Эндопротез плечевого сустава
Чтобы добиться полного восстановления функционирования пораженного сустава, пациенту следует постепенно увеличивать его гибкость и подвижность. Для этого используют специальные упражнения, направленные на укрепление общего тонуса. Нельзя сразу же давать большую нагрузку на травмированное место.
Чтобы снизить нагрузку на суставы, нужно следить за своим весом и в случае необходимости заняться его снижением. Не менее важно правильно и сбалансировано питаться. В рационе должно быть максимальное количество витаминов и микроэлементов. А от сладкого и мучного лучше совсем отказаться.
Это позволит снизить общую нагрузку на суставную область и ускорит процесс выздоровления.
Профилактика
Чтобы сохранить свои суставы здоровыми, каждому человеку важно заниматься профилактикой заболевания. Для этого нужно:
- Правильно питаться.
- Вести активный и здоровый образ жизни.
- Соблюдать режим дня.
- Избегать переохлаждений.
- Бороться с избыточной массой тела.
- Заниматься спортом, избегая тех его видов, которые связаны с поднятием тяжестей или риском получения травм.
Чтобы избежать развития посттравматического артроза, важно обращаться за медицинской помощью в случае любой, даже незначительной травмы. Чем раньше будет диагностировано заболевание, тем легче и быстрее от него можно будет избавиться.
Посттравматический артроз – довольно опасная патология, которая при несвоевременном выявлении или отсутствии лечения может стать причиной инвалидности, так как приводит к полному разрушению суставной ткани и нарушению биомеханики позвоночника.
Причины, симптомы и лечение посттравматического артроза Ссылка на основную публикацию
Источник: https://SpinaHealth.ru/sustavy/artroz/posttravmaticheskij.html
Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования: Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. Медицинское обозрение. 2015. №25. С. 1484-1486
В статье приведен алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования. Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. 2015. No 25. С. 1484–1486.
Заболевания опорно-двигательного аппарата являются одной из самых частых причин обращения к врачу, занимая 2-е место после обращений по поводу артериальной гипертензии. За последние годы достигнуты большие успехи в диагностике и лечении заболеваний опорно-двигательного аппарата. Несмотря на появление новых высокоинформативных методов лабораторного и инструментального исследования, актуальным в диагностике заболеваний суставов остается именно клиническое обследование опорно-двигательного аппарата. Недостаточное владение врачами методами клинического обследования опорно-двигательного аппарата может быть причиной поздней диагностики заболевания, приводить к значительным экономическим затратам на дорогостоящие, порой ненужные обследования пациентов [1]. В связи с этим актуальным является рациональный подход к диагностике заболеваний опорно-двигательного аппарата с определением локализации пораженной структуры, характера поражения уже на этапе клинического обследования. Это требует от врача хорошего знания анатомии опорно-двигательного аппарата, владения клиническими методами обследования суставов, включающими осмотр, пальпацию, проведение специальных тестов. Имея навыки клинического обследования опорно-двигательного аппарата, врач может решить вопросы диагностики, дифференциальной диагностики заболеваний суставов. Скрининговое обследование опорно-двигательного аппарата должно быть включено в общее медицинское обследование пациента. Хорошо известно, что при многих ревматических заболеваниях поражаются различные внутренние органы и системы, а поражение опорно-двигательного аппарата часто наблюдается при заболеваниях других органов и систем [2, 3]. Причиной боли в суставах могут быть поражение соседних анатомических структур или заболевания внутренних органов. В этих случаях использование специальных клинических тестов способствует уточнению локализации поражения, определению причины возникновения болевого синдрома, помогает провести дифференциальную диагностику. Клиническое обследование опорно-двигательного аппарата у больных ревматическими заболеваниями включает: сбор анамнеза, осмотр, пальпацию, исследование подвижности суставов, функции суставов, проведение специальных клинических тестов [3, 4]. Тазобедренный сустав является самым крупным суставом человеческого тела. Он играет основную роль в поддержании осанки, веса тела, передвижении. Поражение этого сустава приводит к быстрой инвалидизации не только пожилых пациентов, но и лиц молодого возраста.
Алгоритм клинического обследования
тазобедренного сустава Начиная обследование, клиницист должен учитывать существование биомеханической взаимосвязи между пояснично-крестцовым отделом позвоночника, крестцово-подвздошными суставами, тазобедренным суставом и нижними конечностями. Это делает необходимым тщательное обследование всех отделов тазового пояса, независимо от характера жалоб пациента. Поражение тазобедренного сустава сопровождается болью и ограничением функции. Основными причинами боли являются: – поражение сустава при воспалительных ревматических заболеваниях; – поражение сустава при дегенеративных заболеваниях; – локальное поражение периартикулярных тканей и периферических нервов (вертельный бурсит, энтезопатии приводящих и/или отводящих мышц, компрессия латерального кожного нерва бедра); – поражение коленных суставов; – поражение крестцово-подвздошных суставов; – поражение поясничного отдела позвоночника.
- Сбор анамнеза
- Осмотр
- Пальпация
- Исследование движений в тазобедренном суставе
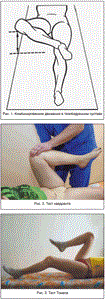
Для уточнения характера поражения тазобедренного сустава следует в первую очередь расспросить пациента о характере боли и ее локализации. Боль при поражении тазобедренного сустава локализуется преимущественно в паховой и/или ягодичной области. Возможна широкая иррадиация боли по передней и боковой поверхностям бедра до коленного, а иногда – до голеностопного сустава. Клиницист должен помнить, что в ряде случаев единственным проявлением поражения тазобедренного сустава является изолированная боль в коленном суставе. Это объясняется тем, что оба сустава имеют иннервацию из волокон запирательного и бедренного нервов [5]. При вертельном бурсите боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается в положении лежа на пораженной стороне. Для энтезопатии приводящих мышц характерна локализация боли в паховой области, усиливающаяся при стоянии на пораженной ноге. При энтезопатии отводящих мышц боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается при ходьбе. При поражении крестцово-подвздошных суставов, поясничного отдела позвоночника, коленного сустава боль может иррадиировать в область тазобедренного сустава. После опроса врач начинает осмотр. Следует помнить, что при клиническом обследовании пациента с поражением опорно-двигательного аппарата обязательными являются осмотр и сравнение симметричных участков тела. Осмотр проводят в вертикальном и горизонтальном положениях пациента, а также во время ходьбы. Довольно часто пациенты с поражением тазобедренного сустава принимают вынужденное положение – умеренное сгибание, отведение и наружная ротация конечности. При вертикальном положении пациента осмотр проводят спереди, сбоку, сзади. Уже во время осмотра врач может выявить признаки поражения тазобедренного сустава, о чем свидетельствуют разный уровень расположения передних верхних остей и гребней подвздошных костей, ассиметрия ягодичных складок, наличие чрезмерного поясничного лордоза. В горизонтальном положении пациента можно определить наличие сгибательной контрактуры, наружной ротации или приводящей контрактуры тазобедренного сустава. При выраженной сгибательной контрактуре пациент не может полностью выпрямить ногу. При фиксированной приводящей контрактуре пораженная конечность может перекрещивать другую. При оценке положения пяток по отношению друг к другу можно выявить укорочение конечности. Очень важным для диагностики поражения тазобедренного сустава является исследование походки. При поражении тазобедренного сустава наблюдаются 2 типа нарушений походки: – анталгическая походка: пациент укорачивает время фазы переноса тела на стороне пораженного сустава для того, чтобы избежать болезненного сокращения отводящих мышц тазобедренного сустава; – походка Тренделенбурга: свидетельствует о слабости отводящих мышц тазобедренного сустава, возникающей в ранние сроки его поражения. Во время фазы переноса тела на пораженной стороне противоположная сторона таза опускается вниз, и тело перекашивается на здоровую сторону. При двустороннем поражении возникает «утиная» походка, называемая еще «хромотой абдукторов». После осмотра проводят пальпацию следующих анатомических структур: передней верхней и задней остей подвздошной кости, гребня подвздошной кости, симфиза, задней верхней ости подвздошной кости, бугристости седалищной кости, ягодичных складок, большого вертела бедренной кости [5]. Определение боли при движениях заменяет пальпацию непосредственно в тазобедренных суставах. Пальпация в паховой области позволяет выявить болезненность при наличии энтезопатии приводящих мышц сустава. При положении пациента лежа на боку следует пальпировать область большого вертела большеберцовой кости для выявления болезненности при вертельном бурсите или энтезопатии отводящих мышц тазобедренного сустава. Движения в тазобедренных суставах осуществляются вокруг 3 осей: фронтальной (сгибание, разгибание), вертикальной (супинация и пронация), сагиттальной (отведение и приведение). Кроме того, возможны вращательные движения (снаружи и до середины). Для получения объективной информации о функции суставов необходимо оценить объем активных и пассивных движений. Активные движения выполняет пациент. Пассивные движения выполняет врач при полном мышечном расслаблении пациента. Большое клиническое значение для уточнения характера поражения имеет соотношение объема активных и пассивных движений в суставе. Одинаковое ограничение объема как активных, так и пассивных движений характерно для поражения сустава. Ограничение объема активных движений при нормальном объеме пассивных свидетельствует о поражении периартикулярных структур. Для того чтобы быстро оценить функцию тазобедренного сустава, можно предложить пациенту, находящемуся в горизонтальном положении, согнуть коленный и тазобедренный суставы, поместив стопу на противоположный коленный сустав. При выполнении этого комбинированного движения можно одновременно оценить сгибание, наружную ротацию и отведение в тазобедренном суставе. Врач измеряет расстояние между кушеткой и наружной частью надколенника. В норме это расстояние не должно превышать 20 см (рис. 1).
Проведение специальных клинических тестов
В данной короткой статье мы приводим только несколько специальных тестов, помогающих в диагностике поражений тазобедренного сустава. Для диагностики поражения тазобедренного сустава используют тест квадранта. Проводят его следующим образом: пациент лежит на спине, врач сгибает тазобедренный и коленный суставы исследуемой конечности и направляет ее к противоположному плечу (рис. 2). Затем врач двигает бедро в положение отведения, удерживая положение сгибания в тазобедренном суставе. Появление крепитации или ударов, ощущаемых врачом, свидетельствует о наличии патологии тазобедренного сустава [6]. Поражение тазобедренного сустава характеризуется ранним развитием слабости отводящих мышц бедра (средней и малой ягодичных). Для диагностики этого состояния пациенту предлагают поочередно поднимать обе ноги. При слабости отводящих мышц бедра на нагружаемой стороне таз наклоняется, пациент теряет равновесие, не может удержать здоровую ногу на весу (симптом Тренделенбурга). У некоторых пациентов развитие компенсаторного поясничного лордоза маскирует наличие сгибательной контрактуры тазобедренного сустава, что наиболее часто встречается при первичном и вторичном остеоартрозе. Ее выявлению способствует тест Томаса, который проводят в горизонтальном положении пациента. Пациенту предлагают выполнить сгибание в коленном и тазобедренном суставах здоровой стороны, постепенно приближая ногу к грудной клетке (рис. 3). Если по мере увеличения угла сгибания тазобедренного сустава противоположный тазобедренный сустав тоже начинает сгибаться, это свидетельствует о наличии сгибательной контрактуры этого сустава. Невозможность плотно прижать поясничный отдел позвоночника к плоской поверхности кушетки также может указывать на наличие сгибательной контрактуры тазобедренного сустава [7]. Проведению дифференциального диагноза между поражением сустава и поражением периартикулярных тканей способствует исследование резистивных активных (изометрических) движений. В их основе лежит выполнение пациентом движений с преодолением сопротивления врача. Появление и/или усиление боли, слабости при выполнении этих движений свидетельствует о поражении периартикулярных структур или периферических нервов. Так, появление или усиление боли в паховой области при резистивном активном приведении тазобедренного сустава свидетельствует о наличии энтезопатии приводящих мышц. Появление или усиление боли в области большого вертела бедренной кости при резистивном активном отведении – о наличии энтезопатии отводящих мышц. Таким образом, тщательное, целенаправленное клиническое обследование помогает клиницисту диагностировать поражение тазобедренного сустава и/или периартикулярных структур, а также выбрать тот необходимый комплекс лабораторно-инструментальных методов исследования, который показан в данном конкретном случае.
Литература
1. Доэрти М., Доэрти Д. Клиническая диагностика болезней суставов. Минск: ТИВАЛИ, 1993. 144 с.2 Имаметдинова Г.Р., Чичасова Н.В., Насонов Е.Л., Архипов С.В. Методы клинического исследования опорно-двигательного аппарата в ревматологии и ревмоортопедии. М., 2011. 158 с.3. Насонов Е.Л., Чичасова Н.В., Имаметдинова Г.Р. Методы оценки поражения суставов, активности заболевания и функционального состояния больных ревматоидным артритом. М., 2001.4. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М.: Медицина, 1989.5. Синельников Р.Д. Атлас анатомии человека. Т. I. М.: Медицина, 1972.6. Campbell S.K. Measurement technical skills: Neglected aspect research education // Phys. Ther. 1981. Vol. 61. Р. 523.
7. Jette A.M. State of the art in functional status assessment. In Rothstein J.M (ed.): Measurement in Physical therapy, p. 137, New York, Churchill Livingstone, 1985.
Поделитесь статьей в социальных сетях
Предыдущая статья
Следующая статья
Источник: https://www.rmj.ru/articles/revmatologiya/Algoritm_klinicheskogo_obsledovaniyasustavov_nighnih_konechnostey_tazobedrennyy_sustav/
Мрт тазобедренного, коленного, голеностопного сустава | второе мнение
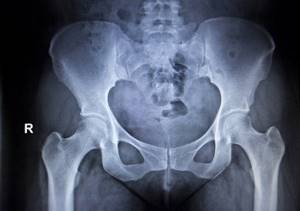
Артроз тазобедренного сустава — распространенная патология у пожилых людей. При значительном сужении суставной щели вследствие дегенеративно-дистрофических изменений межкостного хряща возникает сильная боль, при которой значительно ограничена подвижность.
Дополнительные осложнения в виде остеофитов, отложения солей кальция в связочных структурах, деформация головки бедренной кости требует оперативного лечения.
Только радикальная замена поврежденного сустава на искусственный протез восстанавливает способность человека к ходьбе.
Операция возможна при 3 степени коксартроза. На 4 стадии происходит полное срастание костей между собой, что делает невозможным эндопротезирование.
При 2 степени коксартроза морфологические изменения характеризуются растрескиванием хряща, незначительными краевыми костными разрастаниями (остеофиты), отсутствием деформации головки бедренной кости. Лечение патологии консервативное, направленное на предотвращение прогрессирования патологического процесса.
Все вышеописанные изменения хорошо прослеживаются на рентгенограмме тазобедренного сустава в прямой проекции. Нет необходимости в магнитно-резонансной томографии.
Когда делать мрт тазобедренного сустава? Исследование показывает состояние связочно-сухожильного аппарата и хрящевой ткани, насыщенной водой.
При пропускании через атомы водорода сильного магнитного поля происходит выделение радиоквантов, которые регистрируются датчиками, установленными на оборудовании.
После анализа полученной информации программными приложениями формируется графическое изображение.
Показания к мрт тазобедренного сустава:
- Травмы;
- Подозрение на повреждения связок;
- Значительное ограничение подвижности при отсутствии выраженных изменений на рентгенограмме;
- Отеки области расположения тазобедренного сустава невыясненной этиологии;
- Оценка состояния межсуставного хряща.
Несмотря на то, что магнитно-резонансная томография не характеризуется радиационным облучением пациентов, современная медицина тщательно подбирает пациентов для проведения сканирования. Подход обусловлен высокой стоимость анализа.
На практике травматологи часто встречаются с требованием пациентов, которым назначено эндопротезирование, выполнить магнитно-резонансную томографию. Человек сомневается в необходимости операции и всеми путями старается избежать процедуры. В связи с высокой диагностической чувствительностью метода население доверяет результатам исследования.
Мрт коленного сустава — что показывает
Основное назначение мрт коленного сустава — оценка функции мениска. Колено содержит 2 подобных элемента — правый и левый (внутренний и наружный). Морфологически могут наблюдаться растрескивания, разрывы, смещения мениска.
Некоторые формы лечатся консервативно, другие — требуют оперативного вмешательства. Подобрать оптимальный метод терапии позволяет мрт коленного сустава.
Исследование не показывает костные структуры, поэтому является дополнительным анализом после рентгенографии коленного сустава, с помощью которой врачи оценивают высоту межсуставной щели, состояние суставных концов костей колена, окружающих тканей.
Связки, мениск, сухожильные влагалища на обычном снимке не прослеживается. Все эти структуры показывает мрт. Коленный сустав — это сложная анатомическая структура. Магнитно-резонансное сканирование проводится для оценки функциональности передних, задних, боковых связок.
Только после полноценного анализа колена с помощью нескольких диагностических методов у врача появляется возможность для оценки характера патологических изменений (дегенеративные, воспалительные, травматические), выбора оптимальной тактики лечения.
Показания к мрт коленного сустава:
- Травматические повреждения с ограничением подвижности;
- Подозрение на разрывы связок, сухожилий, мышц;
- Воспалительные изменения суставных поверхностей;
- Отеки неизвестной этиологии;
- Врожденные аномалии.
Магнитно-резонансное сканирования колена незаменима для спортивных клубок. У бегунов, прыгунов, легкоатлетов часто возникают разрывы, растяжения, смещения мениска, суставно-связочного аппарата.
При своевременной диагностике возможно качественное лечение с полным восстановлением функций поврежденной конечности.
Мрт голеностопного сустава — что показывает
Анализируя европейские исследования, обратим особое внимание на МРТ голеностопного сустава. Исследователи университета Торонто в Канаде установили, что магнитно-резонасная томография голеностопа при отсутствии признаков перелома наружной лодыжки редко дает ценную информацию для врача. Такие подходы экономически не оправданы.
Рентгеновские лучи позволяют обнаружить переломы малоберцовой кости с достоверностью около 95%. Повреждение связок, которое показывает МРТ при расхождение синдесмоза между большеберцовой и малоберцовой костью обнаруживается также на снимке.
При сравнении опасности для человека выделяются достоинства магнитно-резонансной томографии. Вследствие этого канадские ученые ставят об оптимизации расходов путем исключения из списка рентгенографии.
Суть исследования заключалась в анализе морфологических изменений у детей в возрасте от 3 до 16 лет. Травматологи говорят о низком риске переломов наружной лодыжки у детей из-за хрящевой структуры малоберцовой кости в зонах роста.
Рентгенография, назначаемая при подозрении на перелом данной области, чаще дает отрицательные результаты, чем положительные. Доля «пустого» облучения человека при выполнении таких исследований достаточно высока.
Такие факты свидетельствуют о необходимости пересмотра тактических подходов к диагностике повреждений голеностопа.
Исследователи из США выносят на обозрение вопросы относительно целесообразности первичного использования при проблемах с коленным суставом магнитно-резонансной томографии. Настала очередь отказаться от классической рентгенографии, так как существует лучевой нерадиационный метод с высокой чувствительностью и достоверностью.
Анализ экономических затрат показывает, что расходы на здравоохранение составляют около 40 долларов США на одного пациента при выполнении мрт коленного сустава. Рентгенография коленного сустава в прямой и боковой проекции стоит около 2 долларов США. Казалось бы, разница ощутимая.
Только нужно оценить еще необходимость повторных рентгенографий из-за того, что при рентгенографии нельзя изучить состоянии мениска, связок, сухожилий. Статистика утверждает, что при 60% всех травматических повреждений сопровождается патологией суставно-связочного аппарата.
Из них на переломы приходится около 40%.
Без оперативного вмешательства разрыв связки не устранить. Нарушение подвижности затрудняет работоспособность человека. Наниматели теряют качество работы пациента. Учитывая все вышеописанные факторы, ценовой диапазон обоих видов исследования выравнивается.
Аналогичная ситуация складывается с изучением состояния голеностопного сустава. При изучении состояния на основе рентгенограммы в прямой и боковой проекции нельзя определить патологию мягких тканей.
При выполнении мрт хорошо прослеживаются переломы, структура сухожильно-связочного аппарата. После рентгеновского снимка пациенту все равно придется выполнить магнитно-резонансное сканирования, если пропущена патология связок или мышечных сухожилий, так как человек не сможет ходить.
Конечно, выбор метода диагностики всегда принадлежит врачу. Специалисты не учитывают экономический фактор и вред для пациента от обследования. Зачем ненужное облучение? Радиация повышает риск возникновения раковых опухолей, клеточных мутаций, поэтому рентгенография не назначается детям.
В европейских странах стоимость медицинских услуг определяет страховая компания, поэтому исследования канадских экспертов актуальны при определении экономических затрат. На фоне кризиса нужно пересмотреть подходы к качеству и рациональности назначения диагностических исследований.
Источник: https://secondopinions.ru/poleznye-materialy/mrt/mrt-sustavov-i-kostej/mrt-tazobedrennogo-kolennogogo-lenostopnogo-sustava